разлитое гнойное воспаление мягких тканей, характеризующееся диффузным пропитыванием их гнойным экссудатом с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий, клетчатки. Эта особенность отличает Ф. от Абсцесса, при котором воспалительный процесс отграничен от окружающих тканей пиогенной мембраной. Ф. может развиться в любой части тела, а при бурном течении захватывать ряд анатомических областей, например бедро, ягодичные и поясничные области, промежность, переднюю брюшную стенку.
Развитие Ф. обусловлено проникновением в мягкие ткани патогенных микроорганизмов. Гнойная Ф. вызывается гноеродными микробами, стафилококками, стрептококками, синегнойной палочкой и др. При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Газообразующие спорообразующие анаэробы (клостридии) и неспорообразующие анаэробы (пептококки, пептострептококки, бактероиды) обладают чрезвычайно агрессивными свойствами, и поэтому развитие воспаления в мягких тканях и его распространение происходят очень быстро (см. Анаэробная инфекция).
Проникновение микробов в мягкие ткани чаще всего происходит через поврежденные кожу (рис. 1) или слизистую оболочку, но возможно лимфогенное или гематогенное распространение возбудителей инфекции из какого-либо гнойного очага (гнойное воспаление миндалин, почек, матки и др.). Возможно развитие гнойного поражения клетчатки при прорыве гноя из очага (карбункул, лимфаденит и др.) в близлежащие ткани.
Флегмоны, возникающие гематогенно, обычно локализуются в глубоко расположенных мягких тканях — клетчатке средостения (медиастинит), клетчатке вокруг почки (Паранефрит), клетчатки поясничной области (Псоит) и др. Контактным путем развивается Ф. при таких заболеваниях, как Парапроктит, Людвига ангина и др.
Если гематогенная Ф. и флегмона после травмы кожи и мягких тканей развиваются обычно бурно, быстро распространяясь на значительные области, то Ф., осложняющая ограниченный гнойник (карбункул, нагноившуюся кисту и др.), развивается по времени более продолжительно и не захватывает обширных областей. Аденофлегмона возникает при распространении гнойного воспаления на клетчатку вокруг лимфатического узла вследствие гнойного лимфаденита (рис. 2).
Быстрое распространение гнойного воспаления по клетчаточным пространствам в основном связано с двумя факторами, которые препятствуют отграничению гнойного воспаления, т.е. формированию защитной капсулы. Первый фактор — снижение защитных функций организма при истощении, длительных хронических заболеваниях (туберкулезе, болезнях крови, сахарном диабете и др.), хронических интоксикациях (например, алкогольной), различных иммунодефицитных состояниях. Невозможность быстрого создания защитного барьера вокруг внедрившихся возбудителей инфекции делает реальным широкое распространение гнойного процесса в мягких тканях. Вторым фактором являются особенности жизнедеятельности микроорганизмов: их способность быстро размножаться, выделять токсины, ферменты, разрушающие ткани. Особенно высокой вирулентностью и агрессивностью по отношению к тканям обладает анаэробная клостридиальная и неклостридиальная инфекция.
Ферментативная деятельность внедрившихся в ткани патогенных микроорганизмов, их способность к быстрому размножению при снижении иммунологической резистентности организма приводит к развитию флегмоны. Быстрое расслаивание тканей сопровождается общей интоксикацией, нарушением кровообращения, газообмена, тяжелыми биохимическими расстройствами. При таких «молниеносных» формах гнилостной и анаэробной Ф. может развиться септический шок (см. Сепсис) и быстро наступить смерть больного.
По течению различают острую и хроническую Ф., по локализации — подкожную, субфасциальную, межмышечную, органную, межорганную, забрюшинную, тазовую и т.д. При серозной Ф. клетчатка имеет студенистый вид, пропитана мутной серозной жидкостью, по периферии воспалительный процесс без видимой границы переходит в неизмененную ткань. При прогрессировании процесса инфильтрация мягких тканей резко увеличивается, экссудат становится гнойным. Процесс может распространяться на мышцы, сухожилия, кости. Мышцы приобретают серый цвет, пропитаны желто-зеленым гноем, не кровоточат. Гнилостная Ф. характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым, со зловонным запахом.
Для анаэробной Ф. характерны диффузное серозное воспаление мягких тканей, обширные участки некроза и образование в тканях множественных пузырьков газа.
Клинические проявления острых Ф. довольно типичны. В области воспаления возникают сильные боли, отек и инфильтрация тканей; при распространении процесса на поверхностные слои подкожной клетчатки — гиперемия кожи; при появлении участков размягчения определяется флюктуация. Обычно выявляется регионарный Лимфаденит, и быстро появляются общие симптомы заболевания — слабость, жажда, повышение температуры тела до 39—40°, озноб.
При глубоких Ф. общие явления возникают рано, ярко выражены и нарастают очень быстро. Они проявляются расстройствами кровообращения — частым слабым пульсом, снижением АД; нарушением функции дыхания — одышкой, акроцианозом: печеночно-почечной недостаточностью — олигурией, желтушностью кожного покрова; нарушением функции ц.н.с. — головной болью, возбуждением.
Наиболее характерные местные симптомы глубоко расположенных Ф. — увеличение объема пораженной области тела по сравнению со здоровой, расстройство функции органа (ограничение движения, полная неподвижность из-за болей, например псоас-симптом — мышечная контрактура тазобедренного сустава), наличие болезненного инфильтрата с характерным для каждой анатомической зоны направлением распространения (см. Фасции, Клетчаточные пространства). Например, при субпекторальной Ф. гной распространяется из подмышечной ямки в субпекторальное пространство (клетчатку между грудной клеткой и большой грудной мышцей). Больной с целью уменьшения болей приводит плечо к грудной клетке, при малейшей попытке отвести шею в сторону возникают резкие боли в области грудных мышц.
Острые глубокие флегмоны представляют значительные трудности для диагностики. Фасциальные футляры препятствуют распространению гноя по направлению к коже, пласты мышц и фасций не позволяют определить скопление гноя и выявить наиболее характерный симптом — флюктуацию. Распознать Ф. можно с помощью диагностической пункции, которую осуществляют под местной анестезией — 0,25% раствором новокаина инфильтрируют кожу, клетчатку и мышцы над предполагаемым гнойником. На шприц надевают толстую иглу, которую проводят в зону гнойника непрерывно оттягивая поршень шприца Поступление в шприц гноя или мутной жидкости свидетельствует о наличии Ф. или абсцесса.
Хроническая Ф. развивается при внедрении слабовирулентных штаммов стрептококка, стафилококка, пневмококка, дифтерийной палочки и другой микробной флоры. Она характеризуется появлением инфильтрата деревянистой плотности, кожа над которым приобретает синюшный оттенок. Облегчает постановку диагноза пункция инфильтрата и пункционная биопсия.
Основным методом лечения Ф. является хирургическая операция. Консервативные методы лечения — антибиотикотерапия новокаиновые блокады, физиотерапевтическое лечение, введение препаратов, повышающих защитные силы организма больного, допустимы лишь в начальном периоде болезни. При отсутствии быстрого положительного эффекта (прекращение болей, нормализация температуры тела, улучшение общего самочувствия и показателей анализов крови), нарастании симптомов интоксикации показано экстренное оперативное вмешательство. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие общей гнойной интоксикации.
При подкожных и субфасциальных Ф. операции выполняют под ингаляционным масочным или внутривенным наркозом. При межмышечных, параоссальных, межорганных флегмонах, а также при анаэробных гнилостных флегмонах, требующих тщательной ревизии и удаления некротизированных тканей, предпочтение следует отдать эндотрахеальному наркозу. При вскрытии Ф. разрезы должны обеспечивать сохранность сосудов и нервов, создавать оптимальные условия для адекватного оттока экссудата из раны; оперативное вмешательство должно быть радикальным, т.е. вскрыты и дренированы все гнойные затеки, тщательно удалены все некротизированные ткани, вся полость раны тщательно обработана пульсирующей струей антисептиков, ультразвуком или лучом лазера. В послеоперационном периоде необходимо активное воздействие на течение воспалительного процесса, что достигается введением в рану дренажей для длительного проточного промывания и активной аспирации экссудата, эффективно лечение в условиях абактериальной управляемой среды (Абактериальная управляемая среда).
В послеоперационном периоде кроме активного местного лечения необходимо проведение интенсивной внутривенной инфузионной терапии, целенаправленного лечения антибиотиками, иммуномодулирующей терапии.
Своевременная диагностика и раннее оперативное вмешательство в большинстве случаев обеспечивают благоприятный исход заболевания. Быстро прогрессирующие, глубокие межорганные Ф. часто осложняются сепсисом. Особенно часто неблагоприятный исход наблюдается при распространенной анаэробной флегмоне. Профилактика заключается в предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях (см. Раны), микротравмах, внедрившихся инородных телах (Инородные тела).
Библиогр.: Войно-Ясенецкий В.Ф. Очерки гнойной хирургии, Л., 1956; Острые гнойные воспалительные заболевания лица и шеи и их лечение, М., 1969; Попкиров С. Гнойно-септическая хирургия, пер. с болг., София, 1977; Раны и раневая инфекция, под ред. М.И. Кузина и Б.М. Костюченка, М., 1981; Стручков В.И., Григорян А.В. и Гостищев В.К. Гнойная рана, М., 1975.
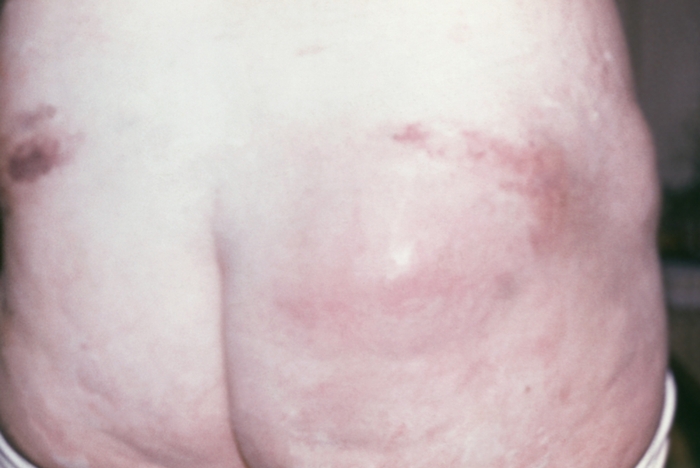 инфильтрат мягких тканей с размягчением в центре">
инфильтрат мягких тканей с размягчением в центре">Рис. 1. Постинъекционная флегмона ягодичной области: вокруг области инъекции определяются гиперемия кожи, плотный, болезненный инфильтрат мягких тканей с размягчением в центре.
 челюсти справа, незначительная гиперемия кожи">
челюсти справа, незначительная гиперемия кожи">Рис. 2. Аденофлегмона подчелюстной области: выраженный отек мягких тканей в области нижней челюсти справа, незначительная гиперемия кожи.
II
Флегмо́на (phlegmone; греч. phlegmonē воспаление, от phlegma огонь, жар, воспаление)
острое, четко не отграниченное гнойное воспаление клетчатки.
Флегмо́на горта́ни (устар.; р. laryngis) — см. Ларингит абсцедирующий.
Флегмо́на двенадцатипе́рстной кишки́ (р. duodeni) — см. Дуоденит флегмонозный.
Флегмо́на некроти́ческая новорождённых (р. necrotica neonatorum) — см. Флегмона новорожденных.
Флегмо́на новорождённых (р. neonatorum; син. Ф. некротическая новорожденных) — Ф. подкожной клетчатки у детей первого месяца жизни, характеризующаяся быстрым распространением, выраженным некрозом и нередко осложняющаяся сепсисом с образованием метастатических очагов гнойного воспаления в различных органах.
Флегмо́на одонтоге́нная (р. odontogena) — Ф. околочелюстной клетчатки; развивается в результате распространения возбудителей гнойной инфекции из очага воспаления, локализованного в тканях зуба или в пародонте.
Флегмо́на поднадко́стничная (р. subperiostealis) — см. Периостит злокачественный.
Флегмо́на слёзного мешка́ (р. saccilacrimalis; син.: дакриоцистит острый, дакриоцистит флегмонозный) — Ф. клетчатки, окружающей слезный мешок; возникает как осложнение его гнойного воспаления.
Флегмо́на субпектора́льная (р. subpectoralis; лат. приставка sub- под + musculus pectoralis грудная мышца) — Ф. клетчатки, расположенной под грудными мышцами; возникает обычно как осложнение подмышечной аденофлегмоны.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.