Лепра (греч. lepra; синоним проказа) — хроническая генерализованная инфекционная болезнь, вызываемая микобактериями лепры; характеризуется поражением кожи, слизистых оболочек, периферической нервной системы, внутренних органов.
В зависимости от клинических проявлений, течения, прогноза, а также эпидемиологической значимости выделяют следующие основные типы Л.: туберкулоидный, погранично-туберкулоидный, пограничный, погранично-лепроматозный и лепроматозный. Туберкулоидный и лепроматозный типы являются полярными, остальные типы составляют пограничную группу, в клинической картине которой выражены признаки обоих полярных типов. При отсутствии лечения заболевание в большинстве случаев прогрессирует в направлении лепроматозного полюса.
Из стран Азии лепра чаще встречается в Индии, Индонезии, Бирме, Таиланде, Южной Корее, где количество больных колеблется от 3 до 30 на 1000 населения. В Африке лепра наиболее широко распространена в странах экваториального и субэкваториального пояса; в Центральной и Южной Америке — практически повсеместно. В Европе лепра сохраняется в Испании, Португалии, Греции, а также в Турции (от 0,8 до 3,0 на 1000 населения). На территории СССР лепра встречается в виде спорадических случаев, чаще в республиках Средней Азии, Казахстане, Астраханской области РСФСР. На 1 января 1990 г. в СССР состояло на учете 4,2 тыс. больных лепрой.
Этилогия и патогенез. Возбудитель Л. — микобактерия лепры, или микобактерия Гансена — Нейссера. Она кислото- и спиртоустойчива, имеет вид прямой или слегка изогнутой палочки с закругленными концами дайной от 1,0 до 7,0 мкм, диаметром 0,2—0,5 мкм. В лепромах (бугорках, узлах) встречаются также зернистые, кокковидные, нитевидные, ветвистые, булавовидные, почкующиеся, гантелевидные формы возбудителя. Микобактерии Л. грамположительны, окрашиваются по Цилю — Нельсону в красный цвет. В клетках тканей они выявляются в виде шаровидных плотных скоплений (глоби), в которых отдельные микобактерии располагаются параллельно друг другу, напоминая сигареты в пачках («сигарные пачки»). Микобактерии Л. являются облигатными внутриклеточными паразитами тканевых макрофагов, или клеток системы мононуклеарных фагоцитов, проявляют выраженный тропизм к коже и периферическим нервам, на поздних стадиях развития процесса встречаются также во многих других клетках и тканях организма.
Возбудители Л. проникают через кожу и слизистые оболочки в нервные окончания, лимфатическую и кровеносную системы и медленно диссеминируют, не вызывая обычно на месте внедрения видимых изменений. Вирулентность микобактерии Л. не оказывает сколько-нибудь значительного воздействия на характер заболевания. Это подтверждается тем, что в одной и той же семье при наличии одного и того же источника и одинаковых условий у контактных лиц могут развиться разные типы Л. с различным исходом.
Разработанный в 70-е гг. 20 в. метод внутривенного заражения большими дозами (до 108) микобактерии Л. девятипоясных броненосцев, приводящий к развитию у большинства животных генерализованного специфического инфекционного процесса с наличием огромного количества микобактерии в пораженных тканях (печени, селезенке, лимфатических узлах), открыл возможность более широкого изучения биологии микобактерии Л. и получения диагностических и вакцинных препаратов.
Эпидемиология. Пораженность Л. населения различных стран зависит прежде всего от социально-экономических факторов, материального уровня жизни, общей и санитарной культуры.
Единственным резервуаром и источником возбудителей инфекции является больной человек, который при кашле, чиханье и даже при разговоре выделяет в окружающее пространство большое количество микобактерий лепры. Большинство исследователей допускают также передачу Л. через кожу, что подтверждается, например, случаями заражения при нанесении татуировки. Предполагают, что в распространении Л. могут участвовать кровососущие насекомые.
Существует мнение, что Л. малоконтагиозная инфекция, вероятность заражения которой в большинстве случаев находится в прямой зависимости от продолжительности и характера контакта. Из числа лиц, длительно (на протяжении нескольких лет) проживающих совместно с больными, включая и супружеские пары, заболевают, как правило, не более 10—12%. Клинические типы и стадии Л. не равнозначны по своей эпидемиологической значимости. Так, показано, что лица, контактировавшие с больными лепроматозным типом Л., подвергаются гораздо большему риску заражения, чем в случае контакта с больными туберкулоидным типом лепры. В большинстве эндемичных по Л. стран в связи с тем, что регулярное лечение получают менее половины зарегистрированных больных, поддерживается высокий уровень заболеваемости. Крайне неблагоприятным эпидемиологическим показателем является высокая заболеваемость Л. детей. В угасающих очагах Л. заболеваемость отмечается в более старших возрастных группах. Заболеваемость мужчин и женщин одинакова, дети у больных Л. рождаются здоровыми.
Патологическая анатомия. Морфологические изменения при Л. представлены в виде гранулем лепроматозного и туберкулоидного типов. Основными клеточными элементами лепроматозной гранулемы являются лепрозные клетки, которые относятся к макрофагам. Характерной особенностью лепрозного макрофага служит присутствие и размножение в нем большого количества микобактерии лепры, т.е. явление незавершенного фагоцитоза. При туберкулоидном типе основную массу гранулемы составляют эпителиоидные клетки, расположенные в центре и окруженные по периферии валом из лимфоидных клеток. В период обострения в гранулеме наблюдается обилие полиморфно-ядерных лейкоцитов. Морфологические структуры, содержащие элементы, характерные для обоих типов Л., и являющиеся как бы переходной стадией между полярными типами, типичны для пограничного типа лепры.
Поражение внутренних органов наиболее выражено при лепроматозном типе Л. Специфические изменения в виде гранулем, состоящих из макрофагов с высоким содержанием микобактерии, обнаруживаются в печени, селезенке, костном мозге, слизистой оболочке верхних дыхательных путей, яичках, надпочечниках, лимфатических узлах.
В результате значительных нарушений белкового обмена возможен амилоидоз внутренних органов. В почках отмечаются явления амилоидно-липоидного нефроза. Его возникновению способствуют продолжительные обострения Л., а также нередко сопутствующие Л. длительно незаживающие трофические язвы и хронический остеомиелит.
При туберкулоидном типе и в пограничной группе висцеральные поражения менее выражены. В органах эндокринной системы, а также в головном мозге, почках, легких, сердце лепромы не развиваются.
Иммунитет. Активность реакций клеточного иммунитета на микобактерии Л. постепенно снижается от туберкулоидного типа к лепроматозному, отражая соответственно наивысшую и наименьшую степень иммунологической устойчивости к заболеванию.
Об активности иммунных реакций можно судить по результатам лепроминовой пробы, или реакции Мицуды, при постановке которой в качестве антигена используется лепромин (антиген Мицуды) — автоклавированная суспензия микобактерии Л., полученная путем гомогенизации лепромы и содержащая остатки тканевых клеток. Стандартным принято считать лепромин, содержащий 160 млн. микобактерий в 1 мл препарата. Проба относится к реакциям гиперчувствительности замедленного типа. Ее ставят путем внутрикожного введения 0,1 мл лепромина. Результаты пробы оценивают по трехплюсовой шкале. Различают раннюю реакцию на лепромин (реакцию Фернандеса в виде гиперемии, небольшой папулы), учитываемую через 48 ч, и позднюю реакцию (реакцию Мицуды), которая развивается через 2—4 нед. (возникают бугорок, узел, иногда с некрозом) после введения лепромина и вызывается корпускулярными антигенами микобактерии Л. Положительная реакция Мицуды свидетельствует о способности организма к развитию ответной реакции на введение микобактерии Л., а не о его инфицировании. Установлено, что результаты реакции Мицуды могут изменяться в процессе трансформации типов Л., а также под влиянием лечения, вакцинации и других факторов. Лепроминовая проба характеризует состояние иммунобиологической реактивности организма по отношению к возбудителю Л. и поэтому может быть использована для определения типа лепры, а главным образом для прогноза.
Было обнаружено, что у больных лепроматозным типом Л. поздняя лепроминовая реакция всегда отрицательная, у больных туберкулоидным типом Л. и у большинства (80—98%) здоровых людей она положительная, а у больных пограничным типом Л. может быть как положительной, так и отрицательной. У больных туберкулоидным типом Л. во время обострения лепроминовая проба может временно давать отрицательный результат или же становиться устойчиво отрицательной, если происходит трансформация в сторону лепроматозного типа.
Обычно у больных лепроматозным типом Л. реакция на лепромин и до заболевания бывает отрицательной. Учитывая, что среди здорового населения отрицательная реакция Мицуды встречается примерно у 10%, резкое преобладание количества больных с туберкулоидным типом Л. расценивается как неблагоприятный эпидемиологический показатель, свидетельствующий о высокой зараженности, приводящей к заболеванию не только лиц, обладающих предрасположенностью к Л., но и более устойчивой к Л. части населения. У новорожденных и в первые месяцы жизни реакция Мицуды отрицательная. Примерно у 50% детей от 1 года до 3 лет реакция уже слабоположительная. В период от 3 до 10 лет интенсивность положительных реакций постепенно увеличивается, и к 15-летнему возрасту у преобладающего большинства (80%) она достигает ++ или +++. Установлена прямая зависимость между частотой заболеваний Л. и показателями реакции на лепромин у жителей эндемичных по Л. районов.
Решающим фактором формирования типа Л. и исхода инфекции является напряженность естественного иммунитета против микобактерий Л., определяемая с помощью лепроминовой пробы. У лиц с положительной реакцией на лепромин относительный естественный иммунитет к Л. характеризуется достаточно высокой напряженностью. У большинства из них начинающийся процесс туберкулоидного типа заканчивается самоизлечением, у немногих развивается устойчивый процесс туберкулоидного типа и лишь у незначительной части больных он может трансформироваться в погранично-туберкулоидный или пограничный тип лепры. У лиц, не реагирующих на лепромин, заболевание в тех же условиях развивается чаще по лепроматозному, погранично-лепроматозному или пограничному типу Л. Следовательно, лица с отрицательной реакцией Мицуды представляют группу повышенного риска заболевания лепрой.
Иммунитет к Л. является относительным. При часто повторяющемся массивном суперинфицировании заболевание может возникнуть на фоне как существующего естественного, так и приобретенного иммунитета. С другой стороны, в неэндемичных по Л. районах встречаются больные, для которых источник возбудителя инфекции установить не удается из-за кратковременности и случайности контакта. У этих лиц можно предположить повышенную восприимчивость к лепре.
Относительный естественный иммунитет может быть в определенной мере усилен введением вакцины БЦЖ, то есть путем создания приобретенного антимикобактериального иммунитета. На этом основано предположение, что лица, перенесшие первичный туберкулезный комплекс, становятся менее восприимчивыми к лепрозной инфекции.
Лица, не заболевшие Л. в случае тесного контакта с больным, а также лица, у которых процесс ограничивается субклинической стадией инфекции или самоизлечением на самых ранних стадиях клинических проявлений туберкулоидного типа Л., рассматриваются как группа с наиболее выраженным иммунитетом. Наличие такой группы свидетельствует о том, что у больных туберкулоидным типом Л. также имеется определенная недостаточность иммунитета к микобактериям лепры.
Результаты иммунологических исследований указывают на недостаточность реакций клеточного иммунитета у больных лепроматозным типом Л. Лимфоциты от таких больных в присутствии микобактерий Л. не дают реакции бластотрансформации, а у больных туберкулоидным типом Л. она положительная, т.е. лимфоциты не активируют макрофаги и не тормозят их миграцию. Неактивированные макрофаги не ограничивают распространение инфекции, т.к. микобактерий Л. размножаются именно в макрофагах. Ответ лимфоцитов, полученных от нелеченных больных лепроматозным типом Л., на фитогемагглютинин (ФГА) несколько подавлен, тогда как лимфоциты, взятые у больных туберкулоидным типом Л., реагируют нормально. Доказано, что у больных лепроматозным типом Л. и в меньшей степени у больных туберкулоидным типом Л. по сравнению со здоровыми лицами замедлена реакция отторжения аллотрансплантата. По реагированию на химические сенсибилизаторы (динитрохлорбензол) и PPD (туберкулин), а также на приготовленные по типу лепромина взвеси других микобактерий больные Л. практически не отличаются от здоровых лиц.
У больных лепроматозным типом Л. выявляется анергия к микобактериям Л., не сопровождающаяся отчетливым снижением общей реактивности. Большинство исследователей считают, что анергия к микобактериям Л. может быть обусловлена наличием генетического дефекта или развитием толерантности в результате предшествующего контакта с перекрестнореагирующими микобактериями или с микобактериями лепры.
Причины специфического снижения переваривающей способности макрофагов больных лепроматозным типом Л. по отношению к микобактериям Л. окончательно не выяснены.
Предпринималось немало попыток связать восприимчивость к Л. и развитие лепроматозного типа Л. с определенными иммуногенетическими показателями. Наиболее широко проводилось изучение генетического полиморфизма больных Л. по группам крови, изучение антигенов гистосовместимости и исследования на близнецах.
Угнетение клеточных реакций иммунитета при лепроматозном типе Л. сочетается с высокими титрами гуморальных антител, в т.ч. и антимикобактериальных, которые, по мнению большинства авторов, защитного значения не имеют. При туберкулоидном типе Л. антитела к микобактериям Л. не обнаруживаются. Увеличение фракции иммуноглобулинов обусловлено главным образом увеличением количества lgA и lgM.
Клиническая картина. Инкубационный период при Л. составляет в среднем 3—7 лет. Известны случаи его удлинения до 15—20 и более лет. Течение заболевания хроническое. При всех типах Л. могут наблюдаться острые и подострые активации процесса (реакции, реактивные фазы, обострения).
Туберкулоидный тип характеризуется поражением кожи, периферических нервов, реже некоторых внутренних органов. Кожные проявления в зависимости от стадии болезни могут быть в виде одиночных пятен или папулезных высыпаний, бляшек, бордюрных или саркоидных элементов. На ранней стадии пятна слегка пигментированы, в ряде случаев эритематозные с четкими очертаниями. В дальнейшем по краю пятен появляются мелкие полигональные красновато-синюшные плоские папулы, которые быстро сливаются в сплошные несколько возвышающиеся над поверхностью кожи воспалительные бляшки. Постепенно бляшка в центральной части уплощается, появляется атрофия. Это приводит к формированию больших кольцевидных сливающихся бордюрных элементов (фигурного туберкулоида). Размеры бляшек и бордюрных элементов могут быть от 10—15 мм до обширных очагов, захватывающих большую часть спины, груди, поясницы. Расположение высыпаний бывает обычно асимметричным. Они могут локализоваться на любом участке тела. Возможно поражение ногтей; они становятся тусклыми, сероватыми, утолщенными, изрезанными продольными бороздками, ломкими, легко отслаиваются, крошатся.
Поражение периферической нервной системы и обусловленные этим сенсорные, трофические и вазомоторные нарушения выявляются очень рано. В очагах поражения отмечаются расстройство температурной, болевой и тактильной чувствительности, выпадение пушковых волос, изменение пигментации, нарушения салоотделения и потоотделения, сухость кожи, иногда гиперкератоз. Зона расстройства температурной и болевой чувствительности выходит на 0,5—1,5 см за видимые границы высыпаний, а нарушения тактильной чувствительности и потоотделения определяются только в пределах высыпаний. На ранней стадии нередко отмечается диссоциация расстройств чувствительности, в отдельных случаях возможно кратковременное повышение всех видов чувствительности (гиперестезия), за которым следует вначале ее снижение, затем полная анестезия. В дистальных отделах конечностей могут быть нарушены все виды чувствительности. Вокруг бляшек и пятен можно обнаружить утолщенную поверхностную веточку кожного нерва, чего не бывает при лепроматозном типе. О поражении нервных стволов свидетельствуют их диффузное или четкообразное утолщение, болезненность; при отсутствии лечения процесс протекает по типу полиневрита. В результате поражения крупных стволов периферической нервной системы развиваются парезы и параличи, контрактуры пальцев, атрофия мелких мышц, изменения ногтей, мутиляции (рис. 1), трофические язвы (рис. 2) и другие изменения кистей и стоп. Часто встречается поражение лицевого нерва, что сопровождается лагофтальмом и парезом мышц лица (маскообразное лицо). Другие черепные нервы в процесс вовлекаются редко. В запущенных случаях могут нарушаться рефлексы с пяточных (ахилловых) сухожилий и сухожилий трехглавой мышцы. Проприоцептивная чувствительность, как правило, не изменена. Туберкулоидный тип отличается более легким по сравнению с лепроматозным типом течением, лучше поддается лечению. Микобактерий Л. выявляются при гистологическом исследовании очагов поражения, а в соскобах с кожных поражений и слизистой оболочки носа отсутствуют. Лепроминовая проба положительная.
Лепроматозный тип отличается большим разнообразием клинических проявлений на коже. В процесс рано вовлекаются слизистые оболочки, внутренние органы и позднее — нервная система. Во всех высыпаниях выявляются значительные количества микобактерий лепры.
Высыпания на коже чаще представлены многочисленными эритематозными или эритематозно-пигментными пятнами, характерно их симметричное расположение, небольшие размеры и отсутствие четких контуров. Наиболее часто пятна локализуются на лице, разгибательных поверхностях кистей, предплечий и голеней, а также на ягодицах. Поверхность их гладкая, блестящая. Со временем пятна первоначально красного цвета приобретают бурый или желтоватый (медный, ржавый) оттенок. Чувствительность и потоотделение в пределах пятен не нарушены. В течение длительного времени (месяцы, годы) пятна остаются без изменений, иногда исчезают, но чаще трансформируются в инфильтраты или лепромы (рис. 3). При развитии инфильтрата пятна приобретают вид ограниченных бляшек или значительных участков поверхностной инфильтрации кожи без четких границ, постепенно переходящих во внешне не измененную кожу. Развитие пареза сосудов и гемосидероза обусловливает бурый или синюшно-бурый цвет инфильтрата (рис. 4). Инфильтрация кожи сопровождается усилением функции сальных желез, в результате чего кожа в этих местах становится жирной, блестящей, лоснящейся. Расширение фолликулов пушковых волос и выводных протоков потовых желез придает коже вид апельсиновой корки. Потоотделение в области инфильтратов сначала снижается, а в поздних стадиях — полностью прекращается. На ранних стадиях процесса рост пушковых волос не нарушается, спустя 3—5 и более лет от начала болезни наблюдается выпадение бровей и ресниц, а также пушковых волос на участках инфильтрации кожи, возможно выпадение волос бороды, усов. При диффузной инфильтрации кожи лица естественные морщины и складки углубляются, надбровные дуги резко выступают, нос утолщается, щеки, губы и подбородок приобретают дольчатый вид — «львиная морда». Волосистая часть головы, внутренние части век, подмышечные впадины, локтевые сгибы и подколенные ямки (иммунные зоны), как правило, не поражаются. В области инфильтратов обычно уже на ранних стадиях появляются одиночные или множественные лепромы, размеры которых варьируют от 1—2 мм до 2—3 см. Лепромы чаще локализуются на лице (надбровные дуги, лоб, крылья носа, подбородок, щеки), мочках ушных раковин, а также на кистях, предплечьях, голенях, бедрах, ягодицах, спине. Они резко отграничены от окружающей кожи, безболезненны.
Лепромы могут быть гиподермальными или дермальными. Гиподермальные лепромы выявляются пальпаторно, в дальнейшем, достигнув дермы, они становятся видимыми. Дермальные лепромы вначале имеют вид овальных папул, затем постепенно превращаются в бугорки красновато-ржавого цвета, возвышающиеся в виде полушарий над поверхностью кожи.
Поверхность их гладкая, лоснящаяся, часто бывает испещрена телеантиэктазиями, иногда шелушится. Из плотноватых и эластических они становятся более мягкими, а в редких случаях очень плотными. Иногда эти лепромы подвергаются рассасыванию, оставляя после себя пигментированное, несколько запавшее пятно. Обычно лепромы при отсутствии лечения изъязвляются. Язвы могут быть болезненными. Края их крутые или подрытые, инфильтрированные, несколько возвышаются над окружающей кожей, впоследствии становятся омозолелыми. Дно язв покрыто серовато-желтым налётом. После заживления остается ровный, слегка запавший, гипохромический, иногда келоидный рубец. Во всех случаях поражается слизистая оболочка носа, в запущенных случаях — слизистая оболочка полости рта, гортани, а также спинка языка и красная кайма губ. Ринит, носовые кровотечения нередко отмечаются еще до появления кожных поражений. Слизистая оболочка носа гиперемирована, отечна, с небольшими эрозиями; в дальнейшем образуются лепромы, инфильтрация, массивные корки, резко затрудняющие носовое дыхание. Распад лепром, расположенных на хряще перегородки носа, приводит к ее перфорации и деформации носа. В запущенных случаях возможно изъязвление лепром на слизистой оболочке мягкого неба. Поражение области голосовых складок может привести к резкому сужению голосовой щели, афонии.
Специфические поражения органа зрения до лечения сульфоновыми препаратами встречались примерно у 80% больных Л. При лепроматозном типе поражаются передний отдел глазного яблока и веки, чаще наблюдаются эписклерит (см. Склерит), очаговый Кератит, Иридоциклит, помутнение хрусталика, а также Конъюнктивит и Блефарит. Развитие эписклерита начинается с появления у лимба роговицы гиперемии, на месте которой образуется диффузный инфильтрат или небольшая (диаметром 2—4 мм) лепрома. При отсутствии лечения эписклеральные лепромы увеличиваются, могут прорастать в радужку и ресничное тело. Кератит характеризуется возникновением мелких белых (просовидных) лепром на фоне очагового помутнения роговицы. В дальнейшем лепромы увеличиваются, изъязвляются, в роговице появляются сосуды (лепрозный паннус), кератит становится диффузным, распространяется на всю роговицу. В запущенных случаях возможно поражение радужки (гипертрофия пигментного зрачкового ободка, распад пигмента, явления ирита с перикорнеальной инъекцией сосудов, светобоязнью, болями). Появление мелких лепром и отложений фибринозного экссудата в виде белых хлопьев и нитей на поверхности радужки проводит к деформации зрачка и нарушению аккомодации. В прошлом хронический иридоциклит был основной причиной слепоты больных Л. На веках могут локализоваться диффузные инфильтраты и лепромы, что приводит к выпадению ресниц. Особенность лепрозного конъюнктивита — отсутствие отделяемого и слабовыраженные явления раздражения.
При лепроматозном типе Л. специфический процесс часто поражает периферическую нервную систему, лимфатические узлы, печень, стенки большинства кровеносных сосудов, яички. Поражение периферической нервной системы обнаруживается сравнительно поздно и развивается, как правило, по типу симметричного полиневрита (см. Полиневропатии). Нарушения чувствительности в зоне кожных высыпаний долгое время отсутствуют, во в дальнейшем всегда проявляются. Осевые цилиндры нервов сравнительно устойчивы к развитию в них лепрозного инфильтрата, чем объясняется довольно длительное сохранение их функции. Затем наблюдается инфильтрация лепрозными клетками всего нервного ствола, по мере развития которой теряется чувствительность до полной анестезии. Пораженные нервные стволы утолщены, плотные, гладкие. На очень поздних стадиях неврита кроме расстройств чувствительности отмечаются различные трофические и двигательные нарушения (лагофтальм, парез жевательной и мимической мускулатуры, амиотрофии, контрактуры, мутиляции, прободающие и трофические язвы стоп). Глубокие виды чувствительности, а также сухожильные и надкостничные рефлексы обычно сохраняются. Лимфатические узлы (кроме грудных и брыжеечных) увеличены, плотной консистенции.
Хронический гепатит (Гепатиты) выявляется довольно рано, имеет склонность к обострениям, особенно в период реактивных фаз. Печень может быть увеличена, болезненна, отмечаются различные нечетко выраженные функциональные нарушения, обусловленные наличием мелких просовидных лепром в парапортальных областях и дольках печени. Орхит и орхиэпидидимит характеризуется хроническим течением с последующим нарушением функции яичек (инфантилизм и гинекомастия).
При лепроматозном типе возможны стертые и атипичные проявления. К первым относятся одиночные пятна, инфильтраты, слабо инфильтрированные небольших размеров лепромы, включая мелкие лепромы, развившиеся вокруг фолликулов пушковых волос (фолликулярные лепромы); к атипичным — ихтиозиформные, склеродермоформные, пеллагроидные, эризипелоидные, лихеноидные, герпетиформные, псориазиформные высыпания, а также гистоидную Л. и лепру Лусио.
Гистоидная Л. характеризуется выраженной четкостью границ и обрывистыми краями элементов (бляшек и узлов), на которых нередко бывают шелушение, точечные вдавления в центре.
При лепре Лусио процесс распространяется по всей поверхности тела. Кожа при этом становится блестящей и напряженной, как при склеродермии. Волосяной покров иногда отсутствует. Диффузная инфильтрация лица (лунообразное лицо), хриплый голос, отеки ног напоминают проявления гипотиреоза. Лепра Лусио характеризуется слабо выраженной воспалительной реакцией и васкулитом, что сопровождается тромбозом кровеносных сосудов кожи и приводит к обширным ее изъязвлениям. Васкулит при других типах Л. обычно протекает без тромбоза. Лепра Лусио с обширными изъязвлениями называется лепрой Святого Лазаря. На поздних стадиях лепры Лусио развивается ихтиоз.
Диагноз основан главным образом на данных клинической картины. Выявить Л. на поздних стадиях (множественные лепромы, выпадение бровей и ресниц, парезы, параличи, мутиляции, западение носа, «львиная морда») обычно не представляет затруднений; ранние проявления лепрозного процесса могут быть стертыми и атипичными, поэтому нередко трудно диагностируются.
Учитывая многообразие ранних кожных и неврологических проявлений лепрозного процесса, вполне оправдано при любых высыпаниях на коже (эритемы, пигментация, папулы, инфильтраты, бугорки, узлы), не регрессирующих при проведении общепринятой терапии, проводить дополнительное обследование больного с целью исключения Л. Следует проявлять настороженность также при снижении или исчезновении чувствительности на отдельных участках кожи, появлении парестезий, нерезко выраженных контрактур V, IV и III пальцев рук, снижении мышечной силы, начинающейся атрофии мышц, пастозности кистей и стоп, стойких поражениях слизистой оболочки носа, сопровождаемых носовыми кровотечениями, наличии трофических язв и др.
Тщательно изучают внешний вид поражений, их число, расположение, степень нарушения чувствительности и состояние роста пушковых волос, наличие в высыпаниях и в соскобах слизистой оболочки носа микобактерий лепры, а также результаты реакции на лепромин. Наиболее точно при клиническом обследовании больного диагностируется лепроматозный тип. В других случаях окончательный диагноз возможен только на основе результатов гистологического исследования пораженного участка кожи. Установлено, что выявляемые изменения иммунологической реактивности опережают изменения в клинической картине на недели, месяцы, а иногда и на 1—2 года. При этом необходимо тщательно изучить неврологический статус, включая состояние болевой, тактильной и температурной чувствительности, провести постановку функциональных проб, которые помогают выявить характерные для Л. очень ранние поражения периферической нервной системы. Наиболее широко применяется проба с гистамином, морфином или дионином. По одной капле 0,1% водного раствора гистамина (или 1% раствора морфина, 2% раствора дионина) наносят на исследуемый пораженный участок и на внешне измененную кожу. Через капли производят легкий, не достигающий капилляров укол или делают царапину. Появляющаяся в месте повреждения кожи ограниченная эритема должна через 1—2 мин смениться рефлекторной ритемой диаметром в несколько сантиметров, в центре которой образуется волдырь или папула. Полностью все три фазы реакции (триада Льюиса) наблюдаются у здоровых людей, на непораженной коже у больных Л. и на высыпаниях нелепрозной этиологии. На поражениях лепрозного происхождения, т.е. при поражении нервных окончаний, рефлекторная эритема отсутствует или выражена значительно слабее.
Для выявления малозаметных, сомнительных проявлений лепрозного процесса применяют пробу с никотиновой кислотой. Через 1—3 мин. после внутривенного введения 5—8 мл 1% водного раствора никотиновой кислоты у здоровых людей появляется постепенно усиливающаяся эритема всей кожи, которая обычно исчезает через 10—15 мин. На месте поражений лепрозной этиологии, в т.ч. и невидимых участков, остаются участки ярко-красного цвета, «воспламенение» часто в виде волдырей и отека.
При наличии пигментных пятен информативной для выявления вазомоторных нарушений может оказаться проба с горчичником. Горчичник по обычной методике накладывают на границе исследуемого подозрительного участка и окружающей здоровой кожи. При этом на пятне лепрозной этиологии эритема не развивается или бывает менее выраженной, чем на непораженной коже. Аналогичный эффект наблюдается и при УФ-облучении в эритемной дозе.
Характерным для Л. признаком является нарушение потоотделения. Исследуемый участок кожи смазывают реактивом Минора (йода 2 г, касторового масла 15 г, спирта 98% до 100 мл) или просто 2—5% спиртовым раствором йода и после подсыхания припудривают крахмалом. Для стимуляции потоотделения больного помещают в суховоздушную ванну или дают выпить горячего чаю. На участках кожи с ненарушенным потоотделением растворенный йод, соединяясь с крахмалом, дает синюю окраску, тогда как на участках лепрозных поражений она не появляется.
Лабораторная диагностика при Л. заключается в проведении бактериоскопического и гистологического исследований. Обычно для бактериоскопического исследования берут соскоб со слизистой оболочки носа и скарификаты из пораженного участка кожи, а также кожи надбровных дуг, мочек ушных раковин, подбородка, дистальных отделов конечностей. Для взятия скарификата кожу зажимают двумя пальцами в складку, вдоль которой скальпелем делают небольшой надрез (глубиной 1—2 мм). С его стенок берут соскоб и переносят его на предметное стекло. Мазки окрашивают по Цилю — Нельсену. При проведении гистологического исследования часть срезов также окрашивают по Цилю — Нельсену для выявления микобактерий.
Дифференциальный диагноз проводят со многими заболеваниями кожи и периферической нервной системы. Из заболеваний кожи необходимо прежде всего иметь в виду бугорковый сифилид, сифилитические гуммы (см. Сифилис), Токсидермии, эритему экссудативную многоформную (Эритема экссудативная многоформная), Лишай красный плоский, туберкулезную волчанку (см. Туберкулез внелегочный (Туберкулёз внелёгочный), кожи и подкожной клетчатки), Саркоидоз, склеродермию (Склеродермия), Витилиго, Микоз грибовидный, Лейшманиозы, эритему узловатую (Эритема узловатая), трофические и прободающие язвы различной этиологии (см. Трофические язвы), рожу (Рожа), пеллагру (Пеллагра), пигментную крапивницу (см. Мастоцитоз) и др. В странах тропического пояса Л. дифференцируют с Актиномикозом, споротрихозом (см. Микозы), бластомикозами (Бластомикозы), онхоцеркозом, пинтой, фрамбезией.
Определенные трудности могут встречаться при дифференциации Л. и тех поражений периферической нервной системы, при которых имеются нарушения чувствительности, контрактуры, амиотрофии, мутиляции. К ним относятся Сирингомиелия, травматические невриты, миелодисплазии, акроостеолиз, невральная амиотрофия Шарко — Мари, гипертрофический неврит Дежерина — Сотта (см. Амиотрофии). При дифференциации Л. с этими болезнями следует принимать во внимание, что у больных Л. преобладают нарушения поверхностных видов чувствительности, тогда как двигательные функции и глубокая чувствительность сохраняются, поэтому атаксии у них нет. Нарушения чувствительности при Л. никогда не развиваются по сегментарному типу. Не возникает также атрофия мышц плечевого пояса и проксимальных отделов конечностей. Центральная нервная система при Л. не поражается.
Лечение вновь выявленных больных проводится как в противолепрозных учреждениях, так и амбулаторно по месту жительства. В противолепрозные учреждения госпитализируют для проведения начального этапа лечения тех больных, у кого имеются распространенные высыпания на коже, положительные результаты бактериоскопического исследования, а также больных, находящихся на диспансерном учете, при возникновении рецидива болезни. Амбулаторно по месту жительства могут лечиться вновь выявленные больные при ограниченных проявлениях на коже и отрицательных результатах бактериоскопического исследования.
Лечение больных Л. должно быть комплексным, включать одновременно два-три противолепрозных препарата в сочетании со стимулирующими и общеукрепляющими средствами (гамма-глобулин, пирогенал, метилурацил, гемотрансфузия, витамины, липотропные вещества). Основными противолепрозными средствами являются препараты сульфонового ряда: диафенилсульфон (ДДС, дапсон, авлосульфон), солюсульфон (сульфетрон), диуцифон, диацетил-диамино-дифенилсульфон, наряду с которыми применяют рифампицин, лампрен, протионамид и этионамид. Курс лечения противолепрозными препаратами продолжается 6 мес. При хорошей их переносимости лечение проводят без перерывов между курсами. Как правило, в комплекс противолепрозных средств включают один из препаратов сульфонового ряда и один-два препарата другой химической структуры. С целью повышения эффективности лечения и предупреждения развития лекарственной устойчивости рекомендуется чередовать препараты и менять их сочетания через каждые 2 курса лечения. Противопоказанием для проведения комбинированного лечения могут быть лишь тяжелые заболевания внутренних органов. Для предупреждения развития или прогрессирования невритов, амиотрофии и контрактур с самого начала необходимо назначение физиотерапевтических процедур, лечебной гимнастики, механотерапии. Эффективность лечения оценивается по скорости регресса клинических проявлений, по результатам бактериоскопического (динамика количества возбудителя в очагах поражения и изменение его морфологии) и гистологического исследований.
Физическая и социальная реабилитация. Благодаря успехам химиотерапии, позволившим широко применять диспансерные методы борьбы с Л., особую актуальность приобрели вопросы физической и социальной реабилитации больных лепрой. С целью профилактики мелких травм, потертостей, ожогов, которые могут привести к появлению труднозаживающих язв, контрактур и других деформаций, очень важно обучить больных с нарушениями чувствительности кистей и стоп применять различные приспособления при выполнении механической работы и при пользовании нагревательными приборами, правильно подбирать обувь, ежедневно тщательно осматривать кожу кистей и стоп, своевременно лечить любую ранку. Достигнуты определенные успехи в предотвращении развития инвалидности и устранении уже развившихся физических недостатков (деформаций конечностей, трофических язв, косметических дефектов, поражений глаз) с помощью методов восстановительной хирургии и физиотерапии.
Социально-экономическая реадаптация больных Л. включает преодоление лепрофобии у здорового населения, психологическую реабилитацию самого больного, его трудоустройство, а если требуется — профессиональную переориентацию, что дает возможность больному чувствовать себя полезным и полноправным членом общества.
Прогноз зависит от типа Л., стадии процесса в момент начала лечения и др. До применения препаратов сульфонового ряда продолжительность жизни больных лепроматозным типом Л., по данным различных авторов, составляла в среднем 12—15 лет со времени появления первых клинических признаков заболевания. Летальный исход чаще наступал вследствие асфиксии, вызванной резким сужением трахеи лепромами, интеркуррентных заболеваний, лепрозной кахексии, а также уремии, обусловленной амилоидозом почек. Больной к этому времени становился глубоким инвалидом, у которого наблюдались мутиляции и контрактуры конечностей, множественные трофические язвы, параличи, слепота, деформация носа, поражение внутренних органов. В то же время известны отдельные случаи, когда заболевшие жили 30—40 лет. Крайне редко наступало самоизлечение. Больные туберкулоидным типом Л. часто доживали до глубокой старости, а в клинической картине преобладали последствия поражения стволов периферических нервов (контрактуры, параличи, мутиляции).
После внедрения в практику препаратов сульфонового ряда показатели смертности больных Л. и средний возраст умерших приблизились к показателям умерших от других причин.
В случае ранней диагностики Л. (через 6—12 мес. после появления первых симптомов заболевания) и при условии регулярного, эффективного лечения больной может не быть инвалидом. При более позднем начале лечения (через 1—3 года после начала болезни) у больных могут сохраняться нарушения чувствительности, амиотрофии, контрактуры пальцев рук, парезы, что влечет за собой снижение мышечной силы и ограничение работоспособности.
Профилактика включает общественные (социальные) и индивидуальные предохранительные мероприятия. Особенности профилактики при Л. обусловливаются длительным инкубационным периодом, т.е. невозможностью применения мер, подобных карантину, а также отсутствием вакцины и быстродействующих лекарственных средств. Важнейшее значение в профилактике Л. имеет проведение общеоздоровительных и санитарно-гигиенических мероприятий: повышение жизненного уровня населения, улучшение условий быта. Индивидуальная профилактика заключается в основном в соблюдении правил личной гигиены. Больной Л. должен иметь отдельную постель, посуду, часто и тщательно мыться, регулярно производить перевязки изъязвившихся лепром и трофических язв. Для членов семьи больного, так же как и для обслуживающего медперсонала, никаких специальных правил поведения, помимо соблюдения общепринятых правил личной гигиены, не требуется. Медработникам следует пользоваться перчатками только при взятии биопсий и хирургических вмешательствах, а маской — при обследовании верхних дыхательных путей или при взятии соскоба со слизистой оболочки носа.
Наиболее древним способом общественной профилактики Л. в условиях отсутствия эффективного лечения являлась полная изоляция больных в специально предназначенных для этого местах — лепрозориях. В настоящее время лепрозории (там, где они еще сохранились) превратились в лечебные учреждения диспансерного типа. Всех выписанных из лепрозориев больных при возникновении у них сопутствующих заболеваний (за исключением рецидива Л.) и необходимости стационарного лечения разрешается госпитализировать в общие и любые специализированные лечебные учреждения без каких-либо ограничений.
В СССР ведущим в борьбе с Л. является диспансерный метод, предусматривающий комплекс социальных, профилактических и лечебных мероприятий. Возможность изоляции больных Л. на дому была узаконена постановлением СНК в 1923 г. По действующей «Инструкции по борьбе с лепрой» обязательны регистрация и учет всех больных этим заболеванием.
В эндемичных по Л. районах целесообразно обследовать здоровое население с помощью реакции Мицуды и других доступных иммунологических методов. Лиц с анергией к микобактериям Л. следует включать в группу повышенного риска, нуждающуюся в постоянном наблюдении, вакцинации БЦЖ или же в превентивном лечении. Действующая в СССР «Инструкция по превентивному лечению при лепре» предусматривает проведение химиопрофилактики лицам в возрасте от 2 до 60 лет, проживавшим в одной семье с больными Л. (лепроматозным, погранично-лепроматозным или пограничным типами). Организацию и контроль превентивного лечения осуществляют противолепрозные учреждения, а непосредственное проведение его возлагается как на противолепрозную сеть, так и на кожно-венерологические диспансеры и местные амбулаторно-поликлинические учреждения.
Поскольку больной Л. является единственным источником заболевания, чрезвычайно важное значение в профилактике Л. имеют выявление и лечение больных в наиболее ранней стадии болезни. Необходимо также определить круг лиц, которым больной мог передать инфекцию. В эндемических по Л. районах должны регулярно проводиться профилактические осмотры. Члены семьи больного Л. должны быть на диспансерном учете. Медосмотры и, в случае необходимости, лабораторные исследования проводят ежеквартально или не реже одного раза в год.
В большинстве стран больные Л. не допускаются к работе, связанной с непосредственным обслуживанием людей в детских и медицинских учреждениях, на пищевых и коммунальных предприятиях. Существуют межгосударственные соглашения, запрещающие въезд больных лепрой в некоторые страны.
Детей, родившихся у больных Л. в противолепрозных учреждениях, признано возможным оставлять с матерью до 2—3-летнего возраста. Если мать при этом аккуратно лечится и соблюдает необходимые санитарно-гигиенические нормы, риск заболевания ребенка практически сводится к нулю. Более того, установлено, что с молоком матери выделяется определенное количество сульфонов, и ребенок, следовательно, получает превентивное лечение. По достижении 3-летнего возраста ребенок, так же как и дети старшего возраста, на период лечения матери в противолепрозном учреждении передается или в специальный детский дом для детей, родившихся от больных Л. родителей, или в детский дом общего типа. Каких-либо ограничений для детей, родившихся от больных Л. родителей, в посещении школы или других детских коллективов не существует. При этом они, как и другие, вступившие в контакт с больным, должны в течение установленного срока находиться под постоянным медицинским наблюдением. Отсутствуют также ограничения в выборе профессии для лиц, имевших длительный семейный контакт с больными лепрой.
Библиогр.: Абдиров Ч.А., Ющенко А.А. и Вдовина Н.А. Руководство по борьбе с лепрой, Нукус, 1987; Тропические болезни, под ред. Е.П. Шуваловой, с. 176, М., 1989.
 Мутиляция и трофические язвы стопы при лепре (болезнь в запущенной стадии, без лечения)">
Мутиляция и трофические язвы стопы при лепре (болезнь в запущенной стадии, без лечения)">Рис. 2. Мутиляция и трофические язвы стопы при лепре (болезнь в запущенной стадии, без лечения).
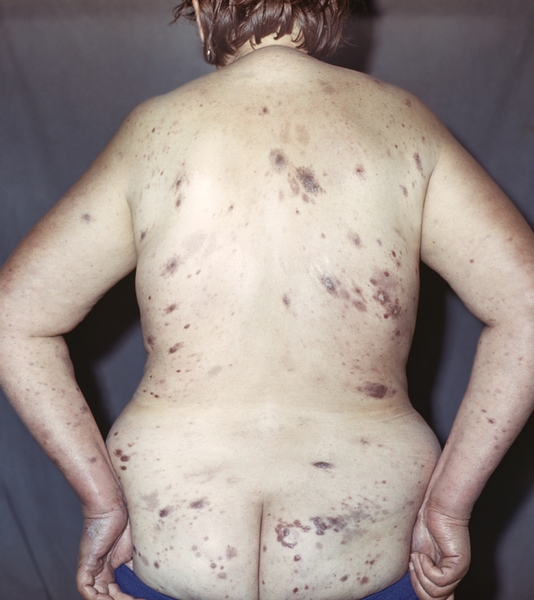 туловище и ягодицах">
туловище и ягодицах">Рис. 3а). Множественные лепромы в разной стадии развития на туловище и ягодицах.
 мутиляция пальцев кистей, дистрофия ногтевых пластинок при лепре (болезнь в запущенной стадии, без лечения)">
мутиляция пальцев кистей, дистрофия ногтевых пластинок при лепре (болезнь в запущенной стадии, без лечения)">Рис. 1. Контрактуры и мутиляция пальцев кистей, дистрофия ногтевых пластинок при лепре (болезнь в запущенной стадии, без лечения).
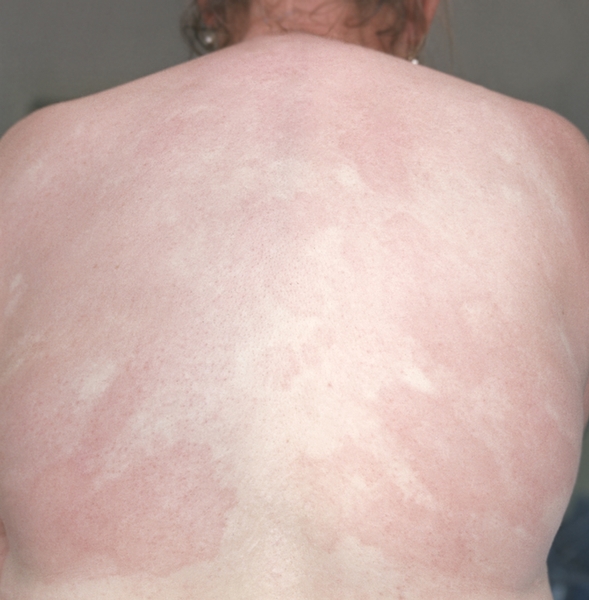
Рис. 4б). Инфильтрация кожи при лепре — распространенные инфильтраты на спине.
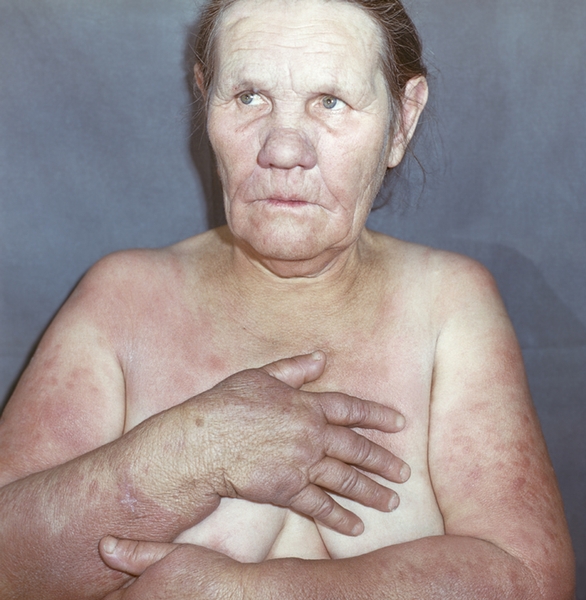
Рис. 4а). Инфильтрация кожи при лепре — локализованная инфильтрация лица, верхних конечностей, лепромы на плечах.

Рис. 3б). Множественные лепромы в разной стадии развития на нижних конечностях.
II
Ле́пра (lepra, греч. «проказа» от lepros чешуйчатый; син.: Гансена болезнь, гансениаз, гансеноз, проказа — устар.)
хроническая инфекционная болезнь, вызываемая палочкой лепры, характеризующаяся медленно развивающимися поражениями кожи, периферической нервной системы, глаз и некоторых внутренних органов.
Ле́пра ВВ — см. Лепра пограничная.
Ле́пра BL — см. Лепра погранично-лепроматозная.
Ле́пра ВТ — см. Лепра погранично-туберкулоидная.
Ле́пра D — см. Лепра пограничная.
Ле́пра I — см. Лепра недифференцированная.
Ле́пра LL — см. Лепра лепроматозная.
Ле́пра ТТ — см. Лепра туберкулоидная.
Ле́пра бугорко́вая (l. tuberosa) — см. Лепра лепроматозная.
Ле́пра гисто́идная — форма лепроматозной Л., при которой лепромы содержат множество веретенообразных клеток с палочками лепры.
Ле́пра димо́рфная (l. dimorpha) — см. Лепра пограничная.
Ле́пра лепромато́зная (l. lepromatosa; син.: лепра LL, лепра бугорковая, лепра туберозная — устар., лепроматоз полярный) — Л., характеризующаяся наличием типичных лепром, содержащих вакуолизированные лепрозные клетки и палочки лепры, группирующиеся в виде шаров.
Ле́пра недифференци́рованная (l. indeterminata; син. лепра I) — Л., характеризующаяся образованием неспецифичных для данной болезни хронических воспалительных инфильтратов.
Ле́пра пограни́чная (син.: лепра ВВ, лепра D, лепра диморфная) — Л., при которой лепромы содержат довольно большое количество нервных волокон и палочек лепры и состоят из диффузно расположенных эпителиоидных клеток с незначительным количеством лимфоцитов (гигантские клетки отсутствуют).
Ле́пра пограни́чно-лепромато́зная (син.: лепра BL, лепроматоз пограничный) — Л., при которой лепромы состоят из скопления лимфоцитов, небольшого количества эпителиоидных клеток и макрофагов с намечающейся вакуолизацией, а палочки лепры располагаются в них диффузно.
Ле́пра пограни́чно-туберкуло́идная (син.: лепра ВТ, туберкулоид пограничный) — Л., характеризующаяся наличием туберкулондных лепром, содержащих единичные палочки лепры и сохранившиеся нервные волокна, а эпидермис поражен в меньшей степени, чем при туберкулоидной Л.
Ле́пра туберкуло́идная (l. tuberculoidea; син.: лепра ТТ, туберкулоид полярный) — Л., характеризующаяся наличием туберкулоидных лепром с полностью разрушенными нервными волокнами, не содержащих палочек лепры, а также значительной эрозией эпидермиса.
Ле́пра туберо́зная (устар.; l. tuberosa) — см. Лепра лепроматозная.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.