полый мышечный орган, выполняющий функцию накопления поступающей по мочеточникам мочи и выделения ее по мочеиспускательному каналу. Располагается в малом тазу за лобковым симфизом, от которого отделен позадилобковой рыхлой соединительной тканью (рис. 1, 2). Форма М.п. меняется в зависимости от его наполнения и положения соседних органов. Различают дно, верхушку, тело и шейку М.п. Шейка М.п., суживаясь, переходит в Мочеиспускательный канал. Сверху М.п. покрыт брюшиной, которая с его задней поверхности переходит у мужчин на переднюю поверхность прямой кишки, образуя прямокишечно-пузырное углубление, а у женщин — на переднюю поверхность матки, формируя пузырно-маточное углубление. В ненаполненном состоянии М.п. его слизистая оболочка собрана в складки, за исключением треугольного участка в области дна (мочепузырный треугольник, треугольник Льето), расположенного между устьями мочеточников и внутренним отверстием мочеиспускательного канала.
Стенка М.п. состоит из слизистой оболочки, подслизистой основы, мышечной оболочки и частично покрывающей его серозной оболочки. Слизистая оболочка М.п. розового цвета, покрыта переходным эпителием, содержит железы и лимфатические фолликулы, образует межмочеточниковую складку, ограничивающую спереди позадимочеточниковую ямку. В мышечной оболочке выделяют три слоя, которые переплетаются между собой в единую мышцу, изгоняющую мочу, — детрузор. У внутреннего отверстия мочеиспускательного канала наиболее развит кольцевой слой детрузора, который образует сфинктер мочевого пузыря.
Мочевой пузырь снабжается кровью из верхних и нижних мочепузырных артерий, которые отходят от пупочных артерий и ветвей внутренних подвздошных артерий. Вены М.п. образуют мочепузырное венозное сплетение, из которого кровь отводится во внутренние подвздошные вены. Спереди венозное сплетение М.п. анастомозирует с половым венозным сплетением, сзади — с венозным сплетением прямой кишки. Отток лимфы идет во внутренние подвздошные лимфатические узлы.
Иннервация М.п. осуществляется верхним и нижним подчревными сплетениями. Эфферентные парасимпатические волокна начинаются на уровне II—IV крестцовых сегментов спинного мозга, регулируют сокращение детрузора и расслабление сфинктера М.п., а симпатические нервы — расслабление детрузора и сокращение сфинктера М.п. Афферентные пути проходят в составе нижнего брыжеечного, верхнего и нижнего подчревных сплетений, а также тазовых внутренностных нервов.
Функция М.п. заключается в накоплении и удержании мочи (резервуарная функция), а также в ее удалении (эвакуаторная функция). Нормальная вместимость М.п. колеблется в пределах от 200 до 400 мл. Однако в зависимости от различных факторов (температуры и влажности окружающей среды, эмоционального состояния) она может колебаться в широких пределах. Эвакуаторная функция М.п. реализуется при сокращении пузыря в ответ на растяжение его стенок (см. Мочеиспускание).
Методы исследования
При опросе больных с возможной патологией М.п. обращают внимание на локализацию и характер болей, частоту мочеиспускания. Например, частое болезненное мочеиспускание в дневное время характерно для камня М.п. и шеечного цистита, преимущественно ночью — для аденомы предстательной железы. Исследование М.п. включает клинические и инструментальные методы (см. Обследование больного, нефрологического и урологического). К клиническим методам относятся осмотр (при переполненном М.п. можно обнаружить выпячивание его стенки над лонным сочленением), перкуссия (позволяет установить степень наполнения М.п. и его границы), пальпация (при наполненном пузыре можно определить его границы и степень наполнения). Пальцевое Ректальное обследование и бимануальная пальпация М.п. (одной рукой через переднюю брюшную стенку и одновременно указательным пальцем другой руки через влагалище у женщин и через прямую кишку у мужчин и девочек) позволяют получить дополнительную информацию о состоянии М.п. и соседних с ним органов. Осмотр свежевыпущенной мочи (Моча) дает возможность обнаружить в ней примесь гноя (пиурию), крови (гематурию), кусочки ткани и сгустки крови при опухоли М.п.
Диагноз уточняют с помощью инструментальных методов исследования — катетеризации М.п. (Катетеризация), цистоскопии (Цистоскопия), цистографии (Цистография). При заболеваниях, сопровождающихся нарушением опорожнения М.п., проводят цистоманометрию — измерение внутрипузырного давления. Состояние замыкательного аппарата М.п. оценивают на основании показателей внутриуретрального давления, полученных по мере извлечения катетера из мочеиспускательного канала. Сократительную способность детрузора и сопротивление пузырно-уретрального сегмента устанавливают с помощью урофлоуметрии (Урофлоуметрия).
Большую роль в исследовании М.п. играют обзорная рентгенография таза и специальные рентгеноконтрастные методы. Так, для определения стадии рака М.п. проводят тазовую артериографию и тазовую венографию (см. Ангиография), ультразвуковое исследование (см. Ультразвуковая диагностика в урологии). Радионуклидное исследование М.п. (радиоизотопные реноцистография и цисторенография, радиоизотопное определение количества остаточной мочи) осуществляется с целью изучения функционального состояния мочевой системы. Для оценки распространения опухолевого процесса в М.п. используют радионуклидную нижнюю венографию. С целью диагностики заболевания М.п. иногда прибегают к эндовезикальной биопсии.
Патология
Пороки развития. Наиболее часто встречаются дивертикулы — единичные мешковидные выпячивания стенок М.п., сообщающиеся с его полостью (рис. 3, а). Характерным клиническим признаком является двойное мочеиспускание, обусловленное задержкой мочи в дивертикуле при большом его объеме. Для уточнения диагноза проводят цистографию и цистоскопию. Воспаление в стенке дивертикула (дивертикулит) проявляется терминальной пиурией — выделением гноя в конце мочеиспускания. Лечение при дивертикуле М.п. оперативное.
К тяжелым порокам развития М.п. относят его экстрофию, при которой отсутствие передней стенки пузыря сочетается с дефектом передней брюшной стенки и полной эписпадией (Эписпадия). При этом устья мочеточников расположены между глубокими складками слизистой оболочки М.п. Постоянное выделение мочи сопровождается мацерацией кожи бедер и промежности. При экстрофии отмечается диастаз между лобковыми костями, достигающий нескольких сантиметров. Лечение проводят в специализированном стационаре. Для создания передней стенки М.п. осуществляют пластику местными тканями. отводят мочу в кишечник, формируют изолированный М.п. из части кишки или выводят мочеточники на кожу. Очень редко встречается агенезия (отсутствие) мочевого пузыря. Как правило, она сочетается с другими пороками развития, комплекс которых приводит к гибели плода.
К редким порокам развития М.п. относят также его гипоплазию — значительное уменьшение емкости пузыря в сочетании с истончением его стенок. Проявляется недержанием мочи и пузырно-мочеточниковым рефлюксом, Лечение оперативное, направлено на создание антирефлюксного механизма.
Удвоение М.п. сочетается с удвоением наружных половых органов и другими пороками развития. Различают полное и неполное удвоение М.п. Полное удвоение (рис. 3, б) характеризуется наличием двух полостей М.п., в каждую из которых впадает один мочеточник и имеется удвоение уретры. Часто этот порок развития сочетается с удвоением полового члена и раздвоением мошонки у мальчиков, удвоением влагалища и двурогой маткой у девочек. удвоением дистальных отделов кишечника или атрезией заднепроходного отверстия. Лечение заключается в поэтапной оперативной коррекции пороков развития. При неполном удвоении М.п. он разделен до шейки, имеет седловидную форму. Устья мочеточников расположены обычно, но могут перекрываться разделяющей М.п. складкой, что нарушает уродинамику и сопровождается гидроуретеронефрозом. Лечение оперативное (иссечение разделяющей складки).
К удвоениям М.п. относят также сагиттальные и фронтальные перегородки, полностью или частично разделяющие его полость (рис. 3, в). Наибольшую опасность представляют полные перегородки, блокирующие отток мочи из мочеточника и соответствующей почки. Для восстановления уродинамики производят нефростомию (см. Почки, операции) с последующим иссечением перегородки.
Мочевой пузырь в виде песочных часов разделен на два этажа поясом утолщенного детрузора (рис. 3, г). Мочеточники обычно впадают в нижний этаж. Сокращение детрузора сопровождается задержкой части мочи в верхнем этаже М.п., что приводит к развитию цистита и восходящего Пиелонефрита. Диагноз ставят на основании результатов цистоскопии и цистографии. Лечение оперативное, заключается в иссечении гиперплазированной ленты детрузора.
Мегацистис — увеличение емкости М.п. в 2—4 раза при беспрепятственном оттоке мочи. Нередко этому пороку развития сопутствует массивный двусторонний пузырно-мочеточниковый рефлюкс — синдром мегауретер-мегацистис (рис. 3, д). Встречается преимущественно у девочек. Характерно мочеиспускание 2—3 раза в день большими порциями. С течением времени появляется остаточная моча, развивается хронический пиелонефрит. Для уточнения диагноза проводят цистографию, цистоманометрию и урофлоуметрию. В ранних стадиях заболевания рекомендуют назначение принудительных дневных мочеиспусканий через каждые 2 ч и противовоспалительной терапии. В тяжелых случаях необходима операция.
Гипертрофия межмочеточниковой связки (рис. 3, е) вызывает хроническую задержку мочи по типу парадоксальной ишурии. Развиваются дизурия, цистит и пиелонефрит. Диагноз основывается на данных цистоскопии, которая выявляет трабекулярность М.п., множество ложных дивертикулов, выбухание межмочеточниковой связки или всего мочепузырного треугольника. Лечение — оперативное.
Киста мочепузырного треугольника — округлое прозрачное образование, покрытое уротелием. При значительном увеличении кисты возникают дизурия, задержка мочеиспускания, симптомы мочевой инфекции. Диагноз ставят на основании данных экскреторной урографии, выявляющей дефект наполнения в нижнем отделе М.п., и цистоскопии. Лечение оперативное — иссечение оболочек кисты.
Пузырно-влагалищный свищ обычно сочетается с тяжелыми пороками развития почек и мочеточников. Клинически проявляется постоянным подтеканием мочи из влагалища. Самостоятельные мочеиспускания практически отсутствуют. Отмечается мацерация кожи промежности и бедер, развиваются вульвовагинит, цистит, восходящий пиелонефрит. Емкость М.п. уменьшена, в связи с хроническим воспалением постепенно происходит склероз его стенки. Для уточнения диагноза проводят цистографию, цисто- и вагиноскопию. Лечение оперативное.
Прогноз при большинстве пороков развития М.п. зависит от выраженности структурных изменений, своевременной диагностики и правильной лечебной тактики. Часто при пороках развития М.п. присоединяется инфекция мочевыводящих путей, которая обусловливает постепенное развитие почечной недостаточности (Почечная недостаточность).
Повреждения мочевого пузыря могут быть скрытыми и открытыми. Различают ушиб, неполное (непроникающее) и полное (проникающее) повреждение стенки мочевого пузыря. Ушиб и непроникающие повреждения могут проявляться незначительной дизурией или гематурией и чаще остаются нераспознанными. Проникающие повреждения М.п. бывают простыми (внебрюшинные или внутрибрюшинные), смешанными (внутри- и внебрюшинные разрывы) и сочетанными (с переломами костей таза или с повреждениями других органов). Предрасполагающим фактором при закрытых повреждениях М.п. является переполнение его мочой. Внебрюшинный разрыв М.п. нередко наступает при переломе костей таза. Иногда внутрибрюшинный разрыв М.п. происходит при неосторожном проведении катетеризации, цистоскопии, бужирования, электрокоагуляции.
Клинически разрыв М.п. проявляется болью в надлобковой области, затруднением мочеиспускания, гематурией. При внебрюшинном разрыве М.п. отмечаются признаки затекания мочи в околопузырную и тазовую клетчатку — мочевой затек (Мочевой затёк), а при внутрибрюшинных развивается перитонит, обусловленный проникновением мочи в брюшную полость.
При внебрюшинном разрыве М.п. с помощью пальпации обнаруживают болезненность, напряжение мышц в нижнем отделе живота и инфильтрат в подвздошной области. Перкуторно выявляют тупость над лобком, которая не имеет четких границ, не смещается при перемене положения тела и не исчезает после опорожнения М.п. При ректальном или влагалищном исследовании обращают внимание на пастозность околопузырной и тазовой клетчатки вследствие инфильтрации ее мочой. По введенному в мочевой пузырь катетеру моча не выделяется или вытекает слабой струей, содержит примесь крови.
Внутрибрюшинный разрыв М.п. можно заподозрить, если у больного, который до этого длительно не мочился, над лонным сочленением перкуторно не определяется характерная тупость. В этом случае спустя 12—24 ч в брюшной полости обнаруживается свободная жидкость. При пальцевом исследовании отмечают нависание передней стенки прямой кишки, обусловленное скоплением мочи в прямокишечно-пузырном углублении. При катетеризации М.п. выделяется большое количество мутной, кровянистой мочи, содержащей 10 г/л и более белка.
Диагноз закрытых повреждений М.п. основан на клинических признаках и данных объективного обследования — пальпации, перкуссии, ректального исследования, катетеризации М.п., цистоскопии, цистографии и лапароскопии (Лапароскопия).
Больной с подозрением на повреждение М.п. нуждается в экстренной госпитализации в хирургическое или урологическое отделение. При внебрюшинном разрыве показаны ревизия М.п. и ушивание его стенки в сочетании с дренированием М.п. и полости таза. При закрытом внутрибрюшинном повреждении М.п. выполняют лапаротомию, ревизию брюшной полости, ушивание раны М.п. и эпицистостомию. При гнойном перитоните в брюшной полости оставляют дренаж для введения антибиотиков.
Открытые (вне- и внутрибрюшинные) повреждения М.п. чаще возникают в результате падения на острые предметы, которые проникают в пузырь через переднюю брюшную стенку, промежность, прямую кишку, влагалище. Ранения М.п. могут сочетаться с повреждением других органов. Различают резаные, колотые, огнестрельные ранения М.п. Они бывают сквозными, слепыми, касательными, косвенными (вторичными). Нередко сопровождаются шоком, перитонитом, мочевой инфильтрацией тканей, остеомиелитом костей таза, пиелонефритом.
Диагноз открытых повреждений М.п. обычно не вызывает трудностей. Для его уточнения проводят пробы с красителями. При открытых внебрюшинных повреждениях М.п. выполняют первичную хирургическую обработку раны, ушивание стенки М.п., эпицистостомию, дренирование малого таза. При открытом внутрибрюшинном повреждении М.п. после выведения больного из шока или одновременно с этим после лапаротомии, ревизии органов брюшной полости ушивают рану М.п. и накладывают эпицистостому.
Ожоги мочевого пузыря — термические, химические, радиационные, как правило, следствие или осложнение лечебных процедур, сопровождаются циститом, тяжесть которого зависит от степени ожога и присоединения инфекции.
Заболевания. Наиболее частым заболеванием М.п. является Цистит. Цисталгия, наблюдающаяся преимущественно у женщин, характеризуется учащенными и болезненными позывами к мочеиспусканию при отсутствии изменений в моче и признаков воспаления М.п. (см. Цисталгия).
Одной из форм нарушения функции М.п. является Недержание мочи. Туберкулез М.п. всегда вторичный процесс, возникающий чаще всего при туберкулезе почки, значительно реже в результате распространения возбудителей инфекции из первичных очагов в половых органах (см. Туберкулез внелегочный (Туберкулёз внелёгочный), туберкулез мочевых органов).
Нейрогенный мочевой пузырь — синдром, характеризующийся расстройствами мочеиспускания, возникающими при поражении нервных центров и путей, иннервирующих М.п. и обеспечивающих функцию произвольного мочеиспускания. Причины этого состояния могут быть врожденными и приобретенными (травмы, опухоли спинного мозга и др.,).
Различают рефлекторную, гиперрефлекторную, гипорефлекторную, арефлекторную и склеротическую формы синдрома. Для рефлекторной формы характерен нормальный объем пузыря при пониженном, нормальном или повышенном тонусе детрузора. Опорожнение М.п. может быть полным или неполным. Эта форма синдрома наблюдается чаще всего при частичном высоком повреждении спинного мозга. При гиперрефлекторной форме отмечается рефлекторное мочеиспускание при небольшом (менее 200 мл) наполнении М.п. Иногда возможно спонтанное сокращение детрузора при напряжении мышц брюшной стенки. Эта форма синдрома чаще возникает при повреждениях спинного мозга в шейном и грудном отделах. При гипорефлекторной форме мочеиспускание происходит при наполнении М.п., значительно превышающем нормальное. В этом случае объем остаточной мочи всегда значителен. Максимальное опорожнение М.п. возможно лишь при дополнительном давлении на переднюю брюшную стенку. За счет большого количества остаточной мочи и растяжения стенок М.п. в значительной степени усугубляется атрофический процесс в детрузоре. Гипорефлекторная форма развивается при повреждении спинного мозга в крестцовом отделе. Арефлекторная форма синдрома характеризуется отсутствием рефлекса на мочеиспускание, полной его задержкой. Опорожнение М.п. может возобновиться только при восстановлении рефлекса на мочеиспускание. Склеротическая форма (микроцистис) — тяжелое, необратимое поражение М.п. в результате его длительного перерастяжения, воспалительных и дистрофических изменений, обусловленных нейрогенной дисфункцией. Вместимость М.п. при этом незначительна, эластичность его стенок утрачена, рефлекс на мочеиспускание отсутствует.
Диагноз основывается на данных урологического и неврологического обследований. Решающими для диагностики являются результаты обзорной и экскреторной урографии, радиоизотопной ренографии, цистоманометрии, урофлоуметрии, электроцистометрии, цистоскопии. Цистоманометрия является единственным методом, который позволяет установить форму нейрогенного расстройства М.п. Дифференциальный диагноз проводят с аденомой и раком предстательной железы, склерозом шейки мочевого пузыря (болезнью Мариона), стриктурой мочеиспускательного канала, опухолью шейки мочевого пузыря.
Лечение направлено на обеспечение надежной эвакуации мочи и сохранение достаточной вместимости М.п.; оно включает воздействие на воспалительный процесс в М.п. и профилактику камнеобразования. Периодически проводят катетеризацию М.п., осуществляют ритмичную эвакуацию мочи из пузыря с помощью системы Монро, радиочастотную стимуляцию пузыря. Из хирургических методов используют наложение эпицистостомы, реиннервацию М.п. сегментом тонкой кишки, трансуретральные сфинктеротомию и резекцию шейки М.п.
Паразитарные заболевания. Шистосомоз М.п. (Шистосомозы) проявляется гематурией, а в случае присоединения инфекции — выраженной дизурией. Диагноз основывается на выявлении в моче яиц шистосом, данных цистоскопии и рентгенологического исследования. При стертых формах важное значение имеет эндовезикальная биопсия. Лечение проводят препаратами сурьмы (антимонила-натрия тартрат). При осложнениях лечение оперативное.
Для филяриатоза М.п. (Филяриатозы) характерны поражение лимфатической системы и попадание лимфы в мочу — хилурия. Иногда за счет примеси крови моча имеет кремовый или даже бурый цвет — гематохилурия. Диагноз ставят на основании обнаружения филярий в крови и моче. Лечение симптоматическое, рекомендуются диета с ограничением жиров, прием дитразина цитрата.
Эхинококкоз М.п. встречается редко. Клиническая симптоматика зависит от локализации кисты. Лечение оперативное — удаление кист с околопузырной клетчаткой и резекция пораженного участка стенки мочевого пузыря.
Трихомоноз М.п. проявляется дизурией, пиурией, гематурией. Диагноз подтверждается при обнаружении трихомонад во второй порции мочи или в выделениях из мочеиспускательного канала, влагалища. Лечение комплексное — антибиотики широкого спектра действия, метронидазол (флагил), промывание М.п. растворами оксицианида ртути, нитрата серебра и др. Оно эффективно лишь при проведении профилактики реинфицирования путем санирования очагов в половых органах и одновременного лечения полового партнера.
Камни мочевого пузыря могут быть первичными, однако чаще они образуются вначале в почках и затем отходят в М.п., увеличиваясь за счет наслоения мочевых солей — вторичные камни (см. Мочекаменная болезнь). Диагноз основывается на результатах катетеризации, цистоскопии, обзорной и экскреторной урографии, пневмоцистографии. Лечение — камнедробление и камнесечение.
Инородные тела М.п. чаще встречаются у женщин и подлежат удалению трансуретральным или оперативным путем.
Малакоплакия мочевого пузыря — мягкая бляшка, локализующаяся чаще всего в области мочепузырного треугольника и на задней стенке М.п. Этиология не выяснена. Чаще малакоплакия М.п. наблюдается у женщин, сопровождается длительно текущим циститом. При цистоскопии обнаруживают возвышающиеся над слизистой оболочкой образования бело-желтого цвета, нередко сливающиеся между собой. Диагноз устанавливают на основании биопсии подозрительного участка М.п. Лечение симптоматическое, в некоторых случаях проводят электрорезекцию мочевого пузыря.
Опухоли М.п. (доброкачественные и злокачественные) развиваются преимущественно у мужчин, в большинстве случаев они локализуются в области шейки или мочепузырного треугольника. Среди доброкачественных опухолей чаще встречаются папилломы. Характерными клиническими признаками доброкачественных опухолей М.п. являются гематурия, дизурия или их сочетание. Папилломы М.п., хотя и относятся к доброкачественным опухолям, после удаления часто рецидивируют. При этом нередко изменяется их дифференцировка и нарастает полиморфизм клеток с последующим развитием рака М.п. В диагностике доброкачественных опухолей М.п. используют экскреторную урографию с нисходящей цистографией, ультразвуковую и компьютерную томографию. Для уточнения диагноза проводят цистоскопию и при необходимости биопсию.
Лечение зависит от гистологического строения опухоли. Применяют трансуретральные электрокоагуляцию и резекцию опухоли, в редких случаях — резекцию М.п. При множественных папилломах проводят внутрипузырную химио- и иммунотерапию.
Среди злокачественных новообразований М.п. преобладают эпителиальные: переходно-клеточный рак, плоскоклеточный рак, аденокарционома. Из неэпителиальных чаще встречается рабдомиосаркома, которая развивается преимущественно в детском возрасте. В этиологии рака М.п. важную роль играет контакт с онкогенными веществами. К ним относятся аминосоединения ароматического ряда, являющиеся промежуточными продуктами в производстве синтетических красителей. Эти вещества, проникая в организм через кожу, легкие и желудочно-кишечный тракт, выделяются с мочой в виде парных соединений — эфиров серной и глюкуроновой кислот. Под действием ферментов из них в моче освобождается активный канцероген. Обусловленный ими профессиональный рак мочевого пузыря может обнаруживаться у работников, занятых на анилинокрасочном производстве. В некоторых случаях рак мочевого пузыря может возникнуть на фоне лейкоплакии, хронических, часто рецидивирующих циститов.
Основным клиническим симптомом рака М.п. является гематурия, которая может быть терминальной или тотальной с бесформенными сгустками крови или без них. При опухоли, локализующейся в области шейки М.п., возникает дизурия. Моча содержит гной и кусочки распадающейся ткани. При переходе процесса на паравезикальную клетчатку и соседние органы появляются постоянные боли над лонным сочленением, в промежности, крестце, бедрах. Иногда заболевание протекает на фоне периодических обострений пиелонефрита вследствие сдавления устьев мочеточников и нарушения оттока мочи из верхних мочевых путей. Метастазы появляются сравнительно поздно. В первую очередь поражаются регионарные подвздошные лимфатические узлы, затем печень, легкие, кости.
Ведущее место в диагностике рака М.п. занимает цистоскопия, которая возможна в амбулаторных условиях и должна быть выполнена в каждом случае макрогематурии. Если это технически не представляется возможным из-за стриктуры уретры, аденомы предстательной железы, тампонады мочевого пузыря или других причин, то больного нужно госпитализировать в урологическое отделение для детального обследования. С целью уточнения диагноза осуществляют цитологическое исследование осадка мочи, проводят биопсию, экскреторную урографию с нисходящей цистографией (рис. 4), ультразвуковую и компьютерную томографию (рис. 5). Дифференциальный диагноз проводят с доброкачественными новообразованиями М.п. Следует учитывать возможность вторичного вовлечения в опухолевый процесс М.п. при раке сигмовидной кишки, яичников, предстательной железы.
Лечение рака М.п. может быть комбинированным, комплексным и паллиативным. Выбор метода индивидуален и зависит от стадии процесса и степени злокачественности опухоли, ее локализации, возраста больного, сопутствующих заболеваний и др. Из оперативных вмешательств выполняют трансуретральную резекцию, трансвезикальную электроэксцизию, резекцию М.п., цистэктомию. Лучевая терапия при раке М.п. может использоваться как самостоятельный метод лечения или как компонент комбинированного. В ряде случаев добиться полного или частичного регресса опухолевого процесса позволяет полихимиотерапия (метотрексат, винбластин, адриамицин, цисплатин).
Прогноз при раке М.п. неблагоприятный. Неоперированные больные погибают от анемии, почечной недостаточности, кахексии или уросепсиса еще до появления метастазов в отдаленные органы.
Предупреждение профессиональных опухолей М.п. основывается на строжайшем санитарном контроле за производственными процессами в анилинокрасочной промышленности и постоянном врачебном наблюдении за рабочими, включающем цистоскопическое исследование. Профилактической мерой является своевременное лечение воспалительных и других заболеваний М.п., на фоне которых может развиваться рак. В профилактике рецидивов рака М.п. и ранней их диагностике важную роль играет своевременное обращение к врачу в случае появления гематурии. Больные, перенесшие резекцию М.п. или лечившиеся по поводу папилломы М.п., должны находиться под постоянным наблюдением уролога.
Операции
Оперативные доступы к М.п. осуществляют через переднюю брюшную стенку, редко через промежность и влагалище. Наиболее распространенным является продольный разрез по средней линии живота. Применяют надлобковую пункцию, вне- и внутрибрюшинное сечение, дивертикулэктомию, ушивание стенки М.п., пластические операции при мочеполовых свищах, пластику шейки М.п., открытую и трансуретральную электрокоагуляцию, электроэксцизию и криодеструкцию, резекцию М.п., цистэктомию с замещением пузыря сегментом кишки или отведением мочи в сигмовидную кишку и др. Особое значение в амбулаторной практике имеет пункционное дренирование М.п. Надлобковая чрескожная пункция мочевого пузыря показана при острой задержке мочи, когда невозможна катетеризация М.п. и нет условий для выполнения цистостомии либо когда имеются противопоказания к катетеризации, например острый цистит. Пункцию М.п. проводят чаще при острой задержке мочи, обусловленной аденомой предстательной железы, при травме уретры, повреждении спинного мозга (нейрогенный мочевой пузырь), когда требуется частая катетеризация. Надлобковую пункцию осуществляют либо путем так называемого капиллярного прокола, либо прокола троакаром. Для капиллярной пункции по средней линии живота на 1,5—2 см выше лонного сочленения после обработки кожи делают вкол толстой иглой перпендикулярно к продольной оси тела больного. Прекращение сопротивления введению иглы указывает на нахождение ее кончика в пузыре. По игле начинает оттекать струей моча. Затем шприцем отсасывают из пузыря как можно больше мочи. При необходимости капиллярную пункцию повторяют. Троакарную пункцию М.п. проводят с целью длительного его дренирования. После обработки кожи под местной анестезией по средней линии живота на 1,5—2 см выше лонного сочленения вкалывают перпендикулярно острие троакара в направлении М.п. После проникновения конца троакара в свободную полость извлекают мандрен и по канюле, не выпуская мочу, вводят в М.п. дренажную трубку. Придерживая ее, извлекают канюлю троакара. Свободный конец трубки фиксируют к коже лейкопластырем. После этой манипуляции обязательно проводят цистографию.
Библиогр. Зедгенидзе Г.А., Куликов В.А. и Мардынский Ю.С. Лучевая диагностика и лучевая терапия рака мочевого пузыря, М., 1984, библиогр.; Лопаткин Н.А. и Люлько А.В. Аномалии мочеполовой системы, с. 221, Киев.,1987; Лопаткин Н.А. и Пугачев А.Г. Детская урология, с. 207, М., 1986; Люванидзе Д.Д. и Возианов А.В. Основы практической урологии детского возраста, Киев, 1984; Оперативная урология, под ред. Лопаткина и И.П. Шевцова, с. 186, Л., 1986; Шипилов В.И. Рак мочевого пузыря, М., 1983, библиогр.
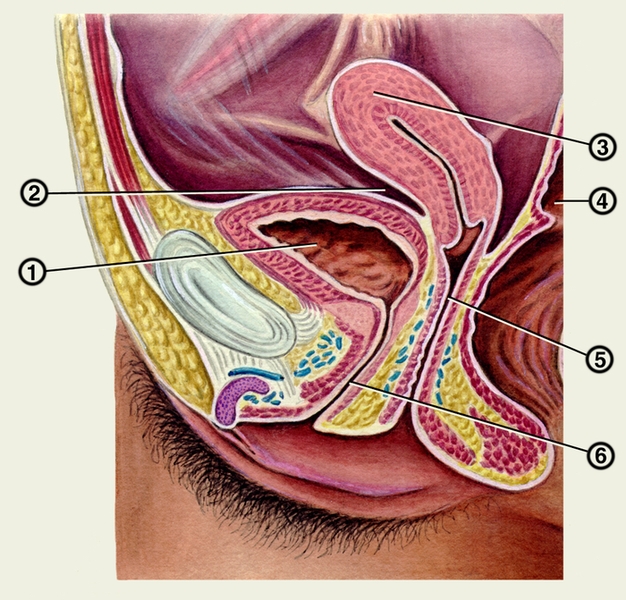 Сагиттальный распил женского таза: 1 — мочевой пузырь; 2 — пузырно-маточное углубление; 3 — матка; 4 — прямая кишка; 5 — влагалище; 6 — мочеиспускательный канал">
Сагиттальный распил женского таза: 1 — мочевой пузырь; 2 — пузырно-маточное углубление; 3 — матка; 4 — прямая кишка; 5 — влагалище; 6 — мочеиспускательный канал">Рис. 2. Сагиттальный распил женского таза: 1 — мочевой пузырь; 2 — пузырно-маточное углубление; 3 — матка; 4 — прямая кишка; 5 — влагалище; 6 — мочеиспускательный канал.
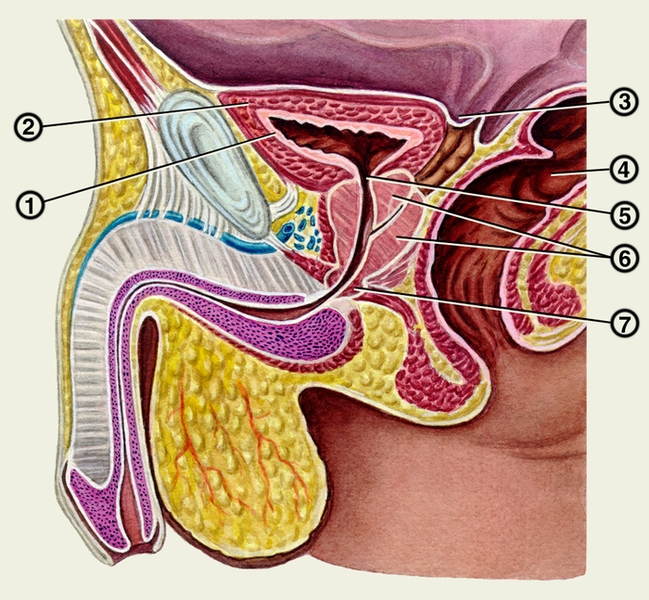 мышечная оболочка мочевого пузыря; 3 — прямокишечно-пузырное углубление; 4 — прямая кишка; 5 — внутреннее отверстие мочеиспускательного канала; 6 — предстательная железа (средняя и задняя доли); 7 — сфинктер уретры">
мышечная оболочка мочевого пузыря; 3 — прямокишечно-пузырное углубление; 4 — прямая кишка; 5 — внутреннее отверстие мочеиспускательного канала; 6 — предстательная железа (средняя и задняя доли); 7 — сфинктер уретры">Рис. 1. Сагиттальный распил мужского таза: 1 — слизистая оболочка мочевого пузыря; 2 — мышечная оболочка мочевого пузыря; 3 — прямокишечно-пузырное углубление; 4 — прямая кишка; 5 — внутреннее отверстие мочеиспускательного канала; 6 — предстательная железа (средняя и задняя доли); 7 — сфинктер уретры.
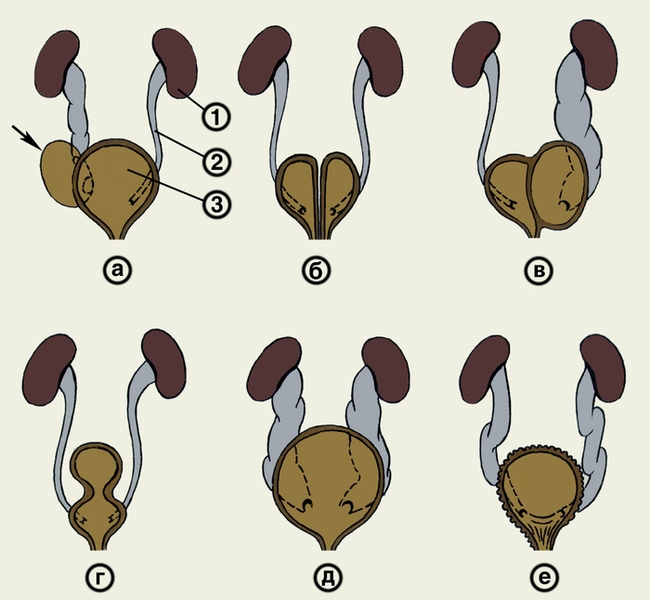 дивертикул мочевого пузыря (указан стрелкой); б — полное удвоение мочевого пузыря; в — полная сагиттальная перегородка (указана стрелкой); г — мочевой пузырь в виде песочных часов; д — мочевой пузырь при синдроме мегацистис-мегауретер; е — гипертрофия межмочеточниковой связки (связка указана стрелкой). 1 — почка; 2 — мочеточник; 3 — мочевой пузырь">
дивертикул мочевого пузыря (указан стрелкой); б — полное удвоение мочевого пузыря; в — полная сагиттальная перегородка (указана стрелкой); г — мочевой пузырь в виде песочных часов; д — мочевой пузырь при синдроме мегацистис-мегауретер; е — гипертрофия межмочеточниковой связки (связка указана стрелкой). 1 — почка; 2 — мочеточник; 3 — мочевой пузырь">Рис. 3. Схематическое изображение органов мочевой системы при некоторых пороках развития мочевого пузыря: а — дивертикул мочевого пузыря (указан стрелкой); б — полное удвоение мочевого пузыря; в — полная сагиттальная перегородка (указана стрелкой); г — мочевой пузырь в виде песочных часов; д — мочевой пузырь при синдроме мегацистис-мегауретер; е — гипертрофия межмочеточниковой связки (связка указана стрелкой). 1 — почка; 2 — мочеточник; 3 — мочевой пузырь.
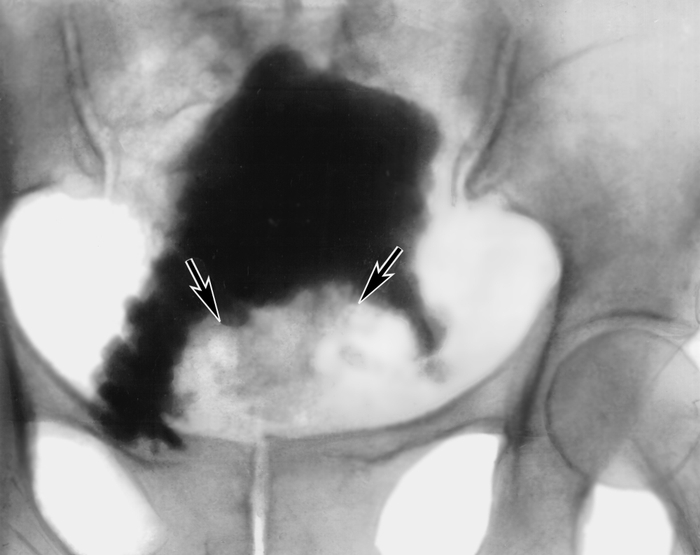 очаг поражения в области шейки мочевого пузыря">
очаг поражения в области шейки мочевого пузыря">Рис. 4. Цистограмма при раке мочевого пузыря: стрелками указан крупный очаг поражения в области шейки мочевого пузыря.
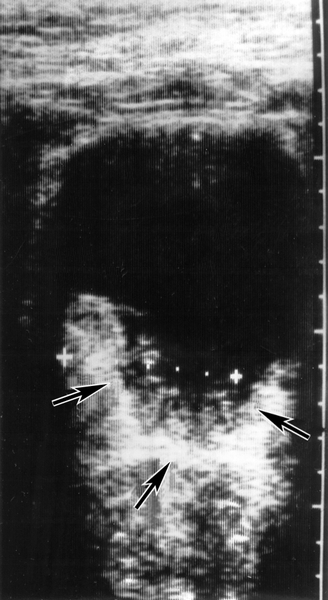 опухоль">
опухоль">Рис. 5. Ультразвуковая томограмма при раке мочевого пузыря: стрелками указана опухоль.
II
Мочево́й пузы́рь (vesica urinaria, PNA, BNA, JNA)
полый мышечный орган мочевой системы, расположенный в малом тазу; служит для накопления оттекающей из почек мочи и периодического ее выведения через мочеиспускательный канал.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.