Поджелудочная железа (pancreas) — железа пищеварительной системы, обладающая экзокринной и эндокринной функциями.
Анатомия и гистология
Поджелудочная железа расположена забрюшинно на уровне I—II поясничных позвонков, имеет вид уплощенного постепенно суживающегося тяжа, в котором различают три отдела: головку, тело и хвост (рис. 1). Головка — самая широкая часть органа (3—7,5 см); она расположена справа от позвоночника во внутреннем изгибе двенадцатиперстной кишки (Двенадцатиперстная кишка). Тело П. Ж. шириной 2—5 см помещается впереди и несколько левее позвоночника, имеет заднюю, переднюю и нижнюю поверхности. Хвост — наиболее узкая часть железы (0,3—3,4 см) — достигает ворот селезенки. В толще П. ж. от хвоста до головки проходит проток поджелудочной железы, который, сливаясь с общим желчным протоком (реже самостоятельно), проникает в стенку двенадцатиперстной кишки и открывается на вершине большого сосочка двенадцатиперстной кишки (фатерова соска). Иногда встречается добавочный проток П. ж., также впадающий в двенадцатиперстную кишку. Позади головки П. ж. расположены нижняя полая вена, начало воротной вены, правые почечные артерия и вена, общий желчный проток, позади тела находятся брюшная часть аорты, лимфатические узлы, часть чревного сплетения, вдоль тела проходит селезеночная вена, за хвостом лежат часть левой почки, почечные артерия и вена, левый надпочечник. Спереди расположен желудок, отделенный от П. ж. сальниковой сумкой.
Кровоснабжение головки П. ж. осуществляется передними и задними панкреатодуоденальными артериями (ветвями общей печеночной артерии) и нижней панкреатодуоденальной артерией, исходящей из верхней брыжеечной артерии, тело и хвост — панкреатическими ветвями селезеночной артерии. Венозный отток происходит через селезеночную, верхнюю и нижнюю брыжеечные, левую желудочную вены, являющиеся притоками воротной вены. Лимфа оттекает в панкреатодуоденальные, панкреатические, пилорические и поясничные лимфатические узлы.
Иннервируют П. ж. нервы, идущие от селезеночного, печеночного, верхнего брыжеечного и чревного сплетений, а также ветви блуждающего нерва.
Поджелудочная железа покрыта тонкой соединительнотканной капсулой, от которой отходят перегородки, разделяющие орган на дольки, с расположенными в них сосудами, нервами и междольковыми выводными протоками. Большая часть П. ж., выполняющая экзокринную функцию, представлена концевыми секреторными отделами (панкреатическими ацинусами) и системой выводных протоков. Панкреатический ацинус (основная структура дольки) состоит из 8—12 плотно прилежащих друг к другу ацинозных клеток (экзокринных панкреацитов) конической формы, обращенных основанием (лежащим на общей базальной мембране) наружу, а вершинами к центру (рис. 2, 3). Панкреациты имеют характерное для клеток, активно синтезирующих белковый секрет, строение: обилие элементов гранулярной эндоплазматической сети, хорошо развитый комплекс Гольджи и зимогенные (секреторные) гранулы на разной стадии созревания. Снаружи панкреатические ацинусы окружены тонкой прослойкой рыхлой соединительной ткани, в которой расположены кровеносные капилляры, нервные волокна и небольшие скопления нейронов (ганглии).
Система выводных протоков начинается от панкреатических ацинусов вставочными протоками, сливающимися во внутридольковые, затем в междольковые, впадающие в проток поджелудочной железы. По мере увеличения диаметра протоков меняется и строение их стенки: однослойный плоский эпителий, выстилающий просвет вставочных протоков, переходит в кубический во внутридольковых и в призматический — в междольковых и главном протоке, среди эпителиоцитов последнего появляются и нарастают в количестве бокаловидные клетки — одноклеточные экзокринные железы, эндокринные клетки, утолщается стенка, формируется слизистая оболочка. Такие изменения связаны с активным участием протоков в формировании секрета и местной эндокринной регуляции функции.
Эндокринная часть представлена панкреатическими островками (островками Лангерганса), расположенными среди панкреатических ацинусов и отделенными от них едва различимой соединительнотканной прослойкой. Панкреатические островки диаметром около 0,3 мм имеют преимущественно округлую форму, количество островков нарастает от головки к хвосту, общее их число составляет приблизительно 1 млн. Они образованы пятью типами эндокриноцитов (рис. 4): α-клетки (10—30%) вырабатывают глюкагон, β-клетки (60—80%) — инсулин, δ- и δ1- клетки (5—10%) — соматостатин и вазоинтестинальный пептид (ВИП), РР-клетки (2—5%) — панкреатический полипептид. β-клетки располагаются преимущественно в центральной зоне островка, α, δ, δ1- и РР-клетки — по его периферии (последние также между панкреатическими ацинусами и эпителиоцитами протоков). В поджелудочной железе обнаружен также особый тип клеток — ациноостровковые (смешанные, или переходные), вырабатывающие одновременно гранулы зимогена и гормоны: они располагаются главным образом вблизи панкреатических островков.
Физиология
Экзокринная (внешнесекреторная, или экскреторная) функция П. ж. заключается в секреции в двенадцатиперстную кишку сока, содержащего набор ферментов, гидролизующих все основные группы пищевых полимеров, основными из которых являются липаза, α-амилаза, трипсин и химотрипсин. Секреция неорганических и органических компонентов панкреатического сока происходит в разных структурных элементах П. ж. Синтез и секреция органических компонентов секрета (проферментов, ферментов, некоторых пептидных соединений) реализуются в ацинозных клетках, составляющих до 90% общей массы П. ж. Основные ферменты панкреатического сока секретируются в неактивной форме (трипсиноген, химотрипсиноген) и активизируются только в двенадцатиперстной кишке, превращаясь под действием энтерокиназы в трипсин и химотрипсин. Объем секрета ацинозных клеток невелик, и количество поджелудочного сока в основном определяется секрецией клеток протоков, в которых продуцируется жидкая часть секрета, изменяются его ионный состав и количество вследствие реабсорбции и ионного обмена.
Различают три фазы секреции панкреатического сока: сложнорефлекторную, желудочную и кишечную. Сложнорефлекторная фаза происходит под действием условнорефлекторных (вид и запах пищи) и безусловнорефлекторных (жевание и глотание) раздражителей; секреция панкреатического сока начинается через 1—2 мин после приема пищи. Раздражение ядер передней и промежуточной гипоталамических областей стимулирует секрецию, а задней — тормозит ее. Секреция панкреатического сока в желудочной фазе, когда происходит растяжение желудка при наполнении его пищей, связана с влиянием блуждающего нерва, а также действием гастрина, выделяемого желудком. Основная фаза секреции панкреатического сока — кишечная: она имеет гуморальную природу и зависит от высвобождения двух кишечных гормонов — секретина и холецистокинина (панкреозимина). Секретин — пептидный гормон, выделяемый эндокриноцитами слизистой оболочки верхнего отдела тонкой кишки под действием соляной кислоты желудка, стимулирует секрецию большого количества насыщенного бикарбонатами и содержащего небольшое количество хлоридов и ферментов панкреатического сока. Кроме того, он обеспечивает создание нейтральной среды, что необходимо для активации панкреатических ферментов. Холецистокинин — полипептидный гормон верхнего отдела тонкой кишки, стимулирует секрецию панкреатического сока, богатого пищеварительными ферментами и обедненного бикарбонатами.
На секреторную функцию П. ж. оказывают влияние гормоны щитовидной и паращитовидных желез, надпочечников. К стимуляторам панкреатической секреции относят такие вещества, как дофамин, соли кальция и магния, жирных кислот, жиры, белки и др.; к ингибиторам — кальцитонин, вазопрессин, адреналин, норадреналин и др. Голодание приводит к снижению объема сока и концентрации в нем ферментов, прием пищи стимулирует сокоотделение. При органических поражениях паренхимы П. ж. (например, в результате диффузного прорастания ее опухолью, при обтурации панкреатического протока, врожденной аплазии или оперативном удалении органа) отмечается значительное снижение сокоотделения вплоть до полного его прекращения (панкреатическая ахилия).
Эндокринная (инкреторная) функция П. ж. заключается в продукции ряда полипептидных гормонов, поступающих в кровь; она осуществляется клетками панкреатических островков. Физиологическое значение инсулина заключается в регуляции углеводного обмена (Углеводный обмен) и поддержании необходимого уровня глюкозы в крови путем его снижения. Глюкагон обладает противоположным действием. Его основная физиологическая роль — регуляция уровня глюкозы в крови путем его увеличения; кроме того, он оказывает влияние на метаболические процессы в организме. Соматостатин ингибирует освобождение гастрина, инсулина и глюкагона, секрецию соляной кислоты желудком и поступление ионов кальция в клетки панкреатических островков. Панкреатический полипептид, более 90% которого продуцируется РР-клетками панкреатических островков и экзокринной частью П. ж., по своему эффекту является антагонистом холецистокинина.
Методы исследования
Обследование больного включает анализ жалоб и анамнестических данных, осмотр больного, лабораторные и инструментальные исследования. Наиболее частой жалобой является боль в животе, преимущественная локализация которой зависит от поражения той или иной части П. ж. Боль, локализующаяся справа над пупком и в правом подреберье, указывает на поражение головки органа, боль в эпигастральной области — на поражение тела железы, боль в левом подреберье — на поражение хвоста П. ж., разлитая, нередко опоясывающая боль в верхней половине живота — на поражение всего органа. Боль возникает или усиливается после еды, часто иррадиирует в левую половину грудной клетки, левую лопатку и в спину. Может сопровождаться тошнотой, рвотой и другими диспептическими расстройствами, а также проявлениями экскреторной (похудание, поносы, стеаторея) и инкреторной (симптомы гипергликемии) недостаточности.
Из анамнестических данных наибольшее диагностическое значение имеют сведения о злоупотреблении алкоголем, заболеваниях желчных путей, язвенной болезни, гиперпаратиреозе, перенесенных вирусных инфекциях, особенно остром вирусном гепатите и эпидемическом паротите.
При осмотре больного следует обращать внимание на его внешний вид, окраску кожи и слизистых оболочек. Значительная потеря массы тела и желтуха наиболее характерны для рака головки П. ж. и хронического склерозирующего панкреатита. Атрофия подкожной клетчатки передней брюшной стенки в области проекции П. ж. (симптом Гротта) и появление микроаневризм (рис. 5) в виде ярко-красных высыпаний на коже живота, груди и спины (симптом Тужилина) могут свидетельствовать о хроническом панкреатите. Подкожные узелки, величиной до 3 см, иногда болезненные, напоминающие узловатую эритему, коричневую окраску кожи в области пупка, синюшность или мраморность кожи конечностей, петехии на ягодицах можно наблюдать при остром панкреатите.
Пальпацию железы проводят вдоль ее оси, которая соответствует горизонтальной линии, проведенной на 2—3 см выше большой кривизны желудка (на 4—5 см выше пупка), предварительно подложив валик или кулак левой руки под поясницу больного. Предпочтительна бимануальная пальпация, при которой постепенно, осторожно в моменты глубокого выдоха кончики полусогнутых пальцев вводят в брюшную полость. В норме П. ж. не прощупывается, а глубокая пальпация не вызывает болевых ощущений. Измененная П. ж. может пальпироваться в виде болезненного тестообразного или упругого (при отеке) образования либо малоболезненного плотного тяжа (при фиброзе). Иногда удается пропальпировать опухолевидное образование. Боль, возникающая при пальпации, обычно иррадиирует в спину. Болезненность усиливается при наклоне туловища вперед. Для пальпации отдельных частей железы используют ориентиры на передней брюшной стенке. Так, при поражении головки локальная болезненность выявляется в точке Дежардена, которая находится на 5—7 см выше пупка по линии, соединяющей пупок с верхушкой подмышечной впадины (рис. 6, а) или в более широкой зоне Шоффара, расположенной между вышеуказанной линией, перпендикуляром, опущенным из точки Дежардена на серединную линию, и серединной линией (рис. 6, б). При поражении хвоста железы отмечается болезненность в точке Мейо-Робсона, соответствующей границе средней и наружной трети линии, соединяющей пупок с серединой левой реберной дуги (рис. 6, в). О наличии патологического очага может свидетельствовать и болезненность при постукивании ребром ладони в поясничной области слева или в левой подмышечной впадине вдоль оси поджелудочной железы.
Для дифференцирования болей, обусловленных поражением П. ж. и поперечной ободочной кишки, используют симптом поворота: болевые ощущения, связанные с П. ж. и вызванные пальпацией в положении больного на спине, уменьшаются при повороте его на левый бок; интенсивность болей, связанных с патологией поперечной ободочной кишки не изменяется. Аналогичный прием применяют при дифференциальной диагностике заболеваний П. ж. и язвенной болезни (боли, обусловленные язвенной болезнью, при повороте на правый бок усиливаются, при поражении П. ж. характерно их уменьшение).
При пальпации можно также обнаружить исчезновение пульсации брюшной аорты, что иногда наблюдается при остром панкреатите (симптом Воскресенского), напряжение передней брюшной стенки в области проекции железы (симптом Керте).
Лабораторные методы исследования включают исследование панкреатических ферментов (трипсина, липазы, α-амилазы, дезоксирибонуклеазы, фосфолипазы А, эластазы) в сыворотке крови; панкреатических ферментов в дуоденальном содержимом и в крови с применением стимуляторов секреции; исследование α-амилазы в моче, трипсина и химотрипсина в кале; проба Лунда; ПАБК-тест. Косвенные методы, направленные на обнаружение нарушения переваривания и всасывания пищевых веществ в кишечнике в результате недостаточной выработки ферментов П. ж., включают измерение массы, макроскопическое, микроскопическое и биохимическое исследование кала, количественное определение в нем жира.
Наибольшее распространение в клинике в связи с доступностью метода получило определение α-амилазы в крови и моче. Из существующих способов определения α-амилазы наиболее рациональным является метод Каравея, основанный на том, что α-амилаза гидролизует крахмал с образованием конечных продуктов, не дающих цветной реакции с йодом. По скорости уменьшения концентрации крахмала судят об активности α-амилазы, нормальные величины которой в сыворотке крови составляют 12— 32 мг/(ч мл), в моче до 120 мг/(ч мл). Активность α-амилазы сыворотки зависит от степени поражения клеток экзокринной части П. ж., обструкции панкреатических протоков, скорости разрушения α-амилазы, почечного клиренса. Однако повышение активности этого фермента неспецифично для поражения П. ж. и может также наблюдаться при перфорации или пенетрации язвы желудка и двенадцатиперстной кишки, кишечной непроходимости, паротите, сальпингите и разрыве маточной трубы, почечной недостаточности, диабетическом кетоацидозе, при применении наркотических средств. В связи с тем, что сывороточная гиперамилаземия может быть обусловлена уменьшением фильтрующей способности почек при почечной недостаточности, целесообразно одновременно определять и α-амилазу мочи, а также соотношение клиренса α-амилазы (Са) к клиренсу креатинина (Сс). Повышение коэффициента Са/Сс характерно для острого панкреатита. При почечной недостаточности указанный коэффициент остается в пределах нормы (1:4), т.к. в этом случае происходит параллельное снижение клиренса α-амилазы и креатинина. При остром панкреатите наблюдается повышение активности α-амилазы как в сыворотке крови, так и в моче, а при почечной недостаточности повышение этого показателя отмечается лишь в сыворотке. При остром панкреатите и обострении хронического панкреатита без поражения почек повышение активности α-амилазы в моче более выражено, чем в сыворотке; оно сохраняется в течение 8—10 дней от начала острого панкреатита, когда показатель активности этого фермента в сыворотке крови нормализуется (через 2—4 дня).
Уровень активности липазы в сыворотке крови резко повышается при остром панкреатите и превосходит норму, равную 0—28 мкмоль/(мин л), иногда более чем в 100 раз, и остается на высоких цифрах по сравнению с уровнем активности α-амилазы более длительный период (10—12 дней). Повышение активности липазы в сыворотке также неспецифично для поражения П. ж. и может наблюдаться при перфорации язвы желудка или двенадцатиперстной кишки, кишечной непроходимости, остром холецистите, вирусном гепатите и циррозе печени. Для определения активности липазы в качестве субстрата используют оливковое масло. Активность фермента пропорциональна количеству жирных кислот, образующихся при гидролизе.
Определение трипсина и других панкреатических протеаз имеет ограниченное диагностическое значение, т.к. в крови содержится несколько протеолитических ферментов, способных подвергать гидролизу синтетические субстраты, используемые для определения трипсина, а сыворотка, кроме того, содержит значительное количество ингибитора трипсина. В клинике наиболее часто используют метод Эрлангера в модификации Шатерникова, в основе которого лежит действие трипсина на синтетический субстрат — N, α-бензоил- α-, 1-аргинин — р-нитроанилид; по интенсивности, появляющейся желтой окраске раствора, оценивают активность фермента, равную в норме для сыворотки крови 60—120 мкмоль/(ч мл).
Исследование дуоденального содержимого проводят до и после введения стимуляторов панкреатической секреции. Обычно используют секретин-панкреозиминовый тест. За 4—6 дней до исследования отменяют седативные, антацидные и холинолитические препараты. Двухканальный зонд вводят под рентгенологическим контролем таким образом, чтобы один канал установился в антральном отделе желудка, а второй — в двенадцатиперстной кишке (желудочный сок постоянно отсасывают). Дуоденальное содержимое собирают отдельными порциями каждые 10 мин (всего три порции). Затем внутривенно вводят секретин в дозе 1 ЕД/кг и собирают дуоденальное содержимое каждые 20 мин в течение 1 ч. Определяют объем всех полученных проб, рН, концентрацию бикарбонатов. Через 1 ч после введения секретина вводят панкреозимин в дозе 1 ЕД/кг и вновь собирают сок в течение 1 ч; в полученной фракции определяют активность α-амилазы, липазы, трипсина. Повышение активности ферментов и концентрации бикарбонатов наблюдается при реактивном панкреатите, начальных стадиях хронического панкреатита. Снижение этих показателей отражает деструктивные процессы в П. ж. При нарушениях оттока панкреатического сока уменьшается объем секреции, однако показатели ферментной активности и концентрации бикарбонатов остаются нормальными.
Достаточно чувствительным показателем внешнесекреторной недостаточности П. ж. является проба Лунда, заключающаяся в почасовом определении в дуоденальном содержимом ферментов П. ж. и пике их активности после введения исследуемому пробного завтрака, состоящего из 18 г растительного масла, 15 г казеина, 40 г глюкозы и 300 мл воды. Результаты исследования зависят также от эвакуаторной функции желудка, выработки гастродуоденальных гормонов. Изменение показателей может отмечаться при глютеновой болезни, циррозе печени, механической желтухе, заболеваниях желчных путей, язвенной болезни.
Для распознавания внешнесекреторной панкреатической недостаточности применяют также так называемый ПАБК (РАВА)-тест, основанный на способности химотрипсина селективно отщеплять парааминобензойную кислоту от принятой внутрь натриевой соли N-бензоил-L-тирозил-р-аминобензойной кислоты. Парааминобензойная кислота всасывается в кишечнике, конъюгируется в печени и выделяется с мочой. При заболеваниях П. ж., сопровождающихся снижением выделения химотрипсина, наблюдается снижение ее содержания в моче. Ложноположительные результаты могут быть получены при почечной недостаточности, синдроме мальабсорбции, гепатитах и циррозах печени, а также при приеме лекарственных средств, содержащих ароматические амины.
Косвенным методом оценки внешнесекреторной недостаточности П. ж. в клинике является количественное определение жиров в кале. При этом количество жиров, выделяемых с калом, сравнивают с количеством жиров, поступивших в организм больного, для чего в течение 3 дней используют соответствующую диету. В норме выделение жиров в абсолютных числах в течение суток не должно превышать 7 г, а коэффициент выделения жиров с калом ниже 20%. При заболеваниях П. ж., сопровождающихся значительным уменьшением количества ацинозных клеток, указанный коэффициент резко повышается. Показателями снижения внешнесекреторной функции П. ж. является также обильный пенистый кал с жирным блеском (при микроскопическом исследовании выявляется 100 и более жировых капель в поле зрения), креаторея (10 и более мышечных волокон в поле зрения).
С целью исследования углеводного обмена определяют количество глюкозы в крови и толерантность к ней (см. Диабет сахарный).
В диагностике заболеваний П. ж. имеют значение и иммунологические методы исследования. Например, уменьшение числа Т-лимфоцитов в крови, а также появление антител и сенсибилизация лимфоцитов к общим тканевым антигенам П. ж. наблюдаются при остром и хроническом панкреатите. Радиоиммунологические методы используются для определения в крови гастрина, инсулина, вазоактивного интестинального полипептида (ВИП) при подозрении на гормонально-активную опухоль П. ж. (гастриному, инсулиному, випому).
Инструментальные методы исследования. Среди рентгенологических методов наиболее просты и доступны обзорная рентгенография области П. ж., позволяющая обнаружить тень увеличенной железы и кальцификаты в различных ее отделах; рентгеноконтрастное исследование желудка и двенадцатиперстной кишки, выявляющее смещение, изменение формы, вдавление стенок этих органов при поражении П. ж.; Дуоденография релаксационная. Весьма информативна Панкреатохолангиография ретроградная, с помощью которой обнаруживают изменения (расширения, сужения, деформации, смещения, ригидность) в протоковой системе органа. Применяют компьютерную томографию, позволяющую особенно отчетливо определить увеличение органа, и ангиографию (Ангиография).
Важное место в диагностике заболеваний П. ж. принадлежит ультразвуковому исследованию (см. Ультразвуковая диагностика). При анализе ультразвуковой сканограммы определяют локализацию, форму, размеры, характер контуров, толщину, структуру П. ж., состояние окружающих органов и тканей. Неизмененная паренхима П. ж. представляет собой сплошное, гомогенное образование. При отеке органа становятся более отчетливыми его контуры, при панкреанекрозе появляется гетерогенность структуры, при раке — деформация контуров и чаще локальное увеличение железы; признак кисты — четко очерченная зона без ультразвуковых сигналов.
Радионуклидное исследование П. ж. основано на способности ее клеток поглощать метионин, меченный 75Se. Изучение формы железы, расположения, поступления и распределения в ней радионуклида проводят с помощью сцинтиграфии (Сцинтиграфия). В норме на сцинтиграммах П. ж. располагается под левой долей печени, форма ее весьма вариабельна. Контуры нормальной П. ж. четкие, ровные, все отделы в основном контрастируются равномерно. При остром панкреатите наблюдается повышенное накопление препарата в П. ж. в виде «горячих очагов». При хроническом панкреатите отмечаются слабое контрастирование всех отделов П. ж., нечеткость ее контуров, неравномерное распределение препарата, замедление накопления его (до 11/2 ч при норме 20—30 мин) и ускоренный выброс меченого метионина в кишечник. Очаговые процессы (опухоли, кисты) проявляются отсутствием или снижением накопления радионуклида в зоне поражения. В связи с отсутствием достоверных дифференциально-диагностических признаков опухоли и хронического панкреатита, высокой частотой ложных результатов и большой лучевой нагрузкой применение метода ограничено.
Дуоденоскопия позволяет выявить косвенные признаки поражения П. ж. — поверхностный или атрофический дуоденит, геморрагические и эрозивные изменения в луковице двенадцатиперстной кишки, воспалительные инфильтраты, полипозные разрастания слизистой оболочки двенадцатиперстной кишки, дивертикул в области большого дуоденального сосочка, папиллит, опухоль этой области.
Определенное диагностическое значение имеет цитологическое исследование дуоденального содержимого, особенно после введения секретина, или (лучше) чистого панкреатического сока, полученного при эндоскопической канюляции панкреатического протока. В норме преобладают клетки цилиндрического эпителия, выстилающие панкреатические протоки, реже обнаруживаются клетки кубического эпителия из проксимальных отделов мелких протоков. При злокачественных новообразованиях П. ж. в панкреатическом соке можно обнаружить опухолевые клетки. Для дифференциации характера и уточнения локализации патологического процесса при непереносимости рентгеноконтрастного вещества может быть применена трансдуоденальная панкреатохолангиоскопия. В диагностически трудных случаях проводят лапароскопию (Лапароскопия), во время которой может быть осуществлена биопсия железы, а также лапаротомию, интраоперационную панкреатикографию (вирзунгографию).
Обследование лиц с заболеваниями П. ж. проводят поэтапно. Алгоритм применяемых методов определяется предположительным диагнозом. На первом, поликлиническом, этапе больному, у которого клинико-анамнестические данные позволяют предположить хроническое заболевание П. ж., определяют α-амилазу мочи и крови. проводят ультразвуковое исследование, обзорную рентгенографию, релаксационную дуоденографию и др. При необходимости применения более сложных лабораторных и инструментальных исследований больного направляют в специализированный стационар или диагностический центр, где устанавливают окончательный диагноз. В стационаре больным с предварительным диагнозом очагового поражения П. ж. (опухоли, кисты) в первую очередь проводят такие инструментальные исследования, как ультразвуковое, ретроградная панкреатохолангиография, компьютерная томография, ангиография, биопсия П. ж. При хроническом панкреатите на первый план выступают методы исследования функционального состояния П. ж. (секретин-панкреозиминовый тест, проба Лунда и др.), оценка которого важна для выбора адекватной терапии.
Патология
Пороки развития. Основные пороки развития П. ж. — кистофиброз, имеющий наследственный характер и являющийся одной из форм Муковисцидоза, и кольцевидная П. ж. При кольцевидной П. ж. головка органа окружает нисходящую часть двенадцатиперстной кишки (рис. 7). Может протекать бессимптомно, но чаще проявляется у новорожденного признаками высокой кишечной непроходимости (упорная рвота, начинающаяся на 1—2-е сутки после рождения, прекращение отхождения мекония). Реже кольцевидная П. ж. вызывает частичное стенозирование просвета кишки. В этих случаях непроходимость носит хронический, иногда рецидивирующий характер и может проявиться в более старшем возрасте. Сдавление в этих случаях общего желчного протока приводит к возникновению желтухи, возможно развитие панкреатита или язвы двенадцатиперстной кишки. Возможно сочетание кольцевидной П. ж. с атрезией пищевода, аноректальными аномалиями, дисплазией почек; примерно в 1/3 случаев она бывает одним из проявлений хромосомных болезней, главным образом болезни Дауна. При рентгенологическом контрастном исследовании желудочно-кишечного тракта отмечается циркулярное сужение нисходящей части двенадцатиперстной кишки на небольшом участке, контуры стенки кишки в области сужения ровные, складки слизистой оболочки сохранены. Диагноз подтверждается результатами эндоскопической ретроградной панкреатохолангиографии (ветви протока поджелудочной железы окружают двенадцатиперстную кишку). Лечение оперативное: накладывают дуоденодуоденоанастомоз или проводят дуоденоеюностомию.
Редкий порок развития — гетеротопия П. ж. (добавочная, или аберраитная, П. ж.). Характеризуется наличием в стенке тонкой кишки, желудка, желчного пузыря, дивертикуле Меккеля ткани П. ж. с преобладанием железистых элементов и выводных протоков, реже панкреатических островков. Гетеротопические участки ткани П. ж. могут быть причиной образования язв, проявляющихся чаще желудочно-кишечным кровотечением или инвагинацией кишки. Этот порок развития может выявляться при рентгенологическом исследовании в виде четкого округлого дефекта наполнения, в центре которого (устье выводного протока) удается обнаружить скопление небольшого количества рентгеноконтрастного вещества. Лечение оперативное — резекция пораженного органа.
Крайне редко встречаются гипоплазия органа (см. синдром Швахмана) удвоение поджелудочной железы.
Повреждения поджелудочной железы встречаются редко, их разделяют на закрытые и открытые, изолированные и сочетанные. Закрытые повреждения П. ж. возникают в результате удара тупым предметом или сдавления верхней половины живота в передне-заднем направлении, например при падении, производственных или автомобильных авариях, и сопровождаются образованием подкапсульных гематом, разрывами ткани органа, иногда с повреждением его капсулы и крупных протоков. Открытая травма П. ж. в результате огнестрельных ранений, а также нанесенная режущими или колющими предметами, нередко сопровождается разрывами П. ж. вплоть до полного ее перерыва.
Высвобождающийся в этих случаях панкреатический секрет вызывает некроз П. ж. и окружающих ее органов и тканей (сальника, забрюшинной клетчатки и др.).
Клиническая картина и тяжесть состояния зависят от характера травмы (открытая, закрытая), степени повреждения железы и других органов, выраженности травматического шока (Травматический шок), наличия кровотечения, перитонита. При легких ушибах П. ж., сопровождающихся небольшим кровоизлиянием в ее паренхиму, состояние больных обычно удовлетворительное. В области П. ж. отмечается умеренная болезненность при пальпации, перитонеальные симптомы отсутствуют.
При закрытой травме П. ж., сопровождающейся глубокими разрывами и повреждением её капсулы, размозжением или отрывом органа, у пострадавших быстро развивается тяжелое состояние, обусловленное шоком, внутрибрюшным кровотечением (Внутрибрюшное кровотечение), Перитонитом. Они беспокойны, жалуются на сильные, часто невыносимые боли в животе, иррадиирующие в спину. Язык сухой, пульс учащен (100—120 уд/мин), АД 100/70 мм рт. ст. и ниже. Живот не участвует в акте дыхания, при пальпации резко болезнен, напряжен, выражены перитонеальные симптомы, отмечаются задержка стула и газов, а также повышение температуры тела и другие симптомы интоксикации.
Клиническая картина открытых повреждений П. ж. во многом сходна с клинической картиной проникающего ранения живота (см. Живот).
Диагностика травм П. ж. трудна, особенно при закрытых повреждениях органа, не имеющих характерных по сравнению с повреждениями других органов брюшной полости симптомов. Распознаванию повреждения П. ж. может способствовать возникновение вскоре после травмы гипергликемии, повышение активности амилазы в крови и моче, свидетельствующих о нарушении инкреторной и экскреторной функции органа. Диагностику повреждения П. ж. при проникающем ранении живота облегчает возможность определения направления раневого канала и его совпадения с проекцией поджелудочной железы. В сомнительных случаях производят лапароскопию или диагностическую лапаротомию.
Лечение повреждений П. ж. оперативное, лишь при легких ушибах оперативного вмешательства не требуется, однако в течение 3—5 дней пострадавшие нуждаются во врачебном наблюдении в связи с возможностью развития травматического Панкреатита. Объем операции, которую в большинстве случаев производят по экстренным показаниям, зависит от характера повреждения органа. Операции по поводу травм поджелудочной железы могут сопровождаться осложнениями в виде наружных панкреатических свищей, абсцессов и псевдокист П. ж., что нередко требует повторных вмешательств. Прогноз, особенно при сочетанных повреждениях, серьезный — летальность составляет около 50%.
Заболевания. Функциональные расстройства П. ж., как и других органов пищеварения, в значительной степени обусловлены влиянием ц.н.с. Различные стрессовые ситуации, особенно повторяющиеся, могут сопровождаться усилением сокоотделения, длительные депрессивные состояния — его угнетением. При этом снижение панкреатического сокоотделения обычно не бывает выраженным. Функциональные расстройства П. ж. нередко сопутствуют другим заболеваниям пищеварительной системы. При язвенной болезни (Язвенная болезнь) дисфункции П. ж. способствуют характерная для этого заболевания выраженная дискинезия двенадцатиперстной кишки, развитие и прогрессирование дуоденита, частые рецидивы. Характер функциональных изменений П. ж. при язвенной болезни у разных больных неоднозначен; чаще наблюдаются снижение активности панкреатических ферментов (α-амилазы, трипсина, липазы) в дуоденальном содержимом и ее умеренное повышение в крови. Некоторые исследователи отмечают повышение активности α-амилазы в дуоденальном содержимом на фоне снижения активности липазы (так называемую диссоциацию панкреатического ферментовыделения). В ряде случаев несколько снижается инкреторная функция П. ж. Сходные явления наблюдаются и при хронических атрофических гастритах. Функциональные нарушения П. ж. при язвенной болезни и хроническом гастрите, обусловленные тесной функциональной взаимосвязью органов пищеварительной системы, нарушением нервной и гуморальной (гастроинтестинальные гормоны) регуляции деятельности П. ж., чаще возникают на фоне длительно текущих процессов в желудке и двенадцатиперстной кишке, не сопровождаются морфологическими изменениями в П. ж. и обычно имеют обратимый характер. Лишь в редких случаях, особенно при пенетрации язв в П. ж., а также при сопутствующих заболеваниях желчевыделительной системы исходом функциональных нарушений может стать хронический панкреатит.
При атрофическом дуодените нарушается выработка панкреатического сока вследствие снижения продуцирования слизистой оболочкой двенадцатиперстной кишки естественных стимуляторов панкреатической секреции секретина и холецистокинина. Возможны функциональные изменения П. ж. при хронических гепатитах и циррозах печени (в ряде случаев при циррозах печени обнаруживаются морфологические изменения типа хронического панкреатита и фиброза П. ж.). При хронических колитах, и особенно при неспецифическом язвенном колите, наблюдаются диссоциация ферментов П. ж. в дуоденальном содержимом (повышение активности α-амилазы, снижение активности липазы и трипсина), увеличение активности липазы (атаксилрезистентной) в сыворотке крови.
Диагноз функциональных нарушений устанавливают на основании отсутствия клинически выраженных симптомов заболевания и признаков морфологических изменений органа, что выявляется с помощью ультразвуковых, радионуклидных и других методов. Дифференциальный диагноз проводят, в первую очередь, с хроническим панкреатитом и очаговыми поражениями П. ж. Лечение и профилактика направлены на основное заболевание, рекомендуется также регулярное сбалансированное питание.
Возможны нарушения инкреторной функции П. ж., проявляющиеся в виде функционального гиперинсулинизма. Это состояние наблюдается чаще у тучных людей, особенно женщин, и клинически проявляется приступами слабости, потливости и другими симптомами нерезко выраженного гипогликемического синдрома (Гипогликемический синдром) через 3—4 ч после приема содержащей легко усвояемые углеводы пищи. Повышение функциональной активности инсулярного аппарата отмечается также у больных с гипермускулярной липодистрофией, некоторыми формами поликистозных яичников, сочетающимися с acanthosis nigricans и другими состояниями, при которых имеется аномалия инсулиновых рецепторов и (или) продуцируются антитела к ним. Дифференциальный диагноз функционального гиперинсулинизма проводят с гиперинсулинизмом органического характера, возникающим у больных с инсулинпродуцирующими опухолями, а также с относительным гиперинсулинизмом, наблюдающимся у больных с низким уровнем контринсулярных гормонов (при аддисоновой болезни, гипоталамо-гипофизарной недостаточности). При гиперинсулинизме, связанном с ожирением, рекомендуется дробное белковое питание с исключением из рациона легко усвояемых углеводов. При других формах проводят лечение основного заболевания.
Дистрофические процессы в П. ж. нередко наблюдаются при нарушениях обмена. Наиболее характерно поражение П. ж. при Гемохроматозе. Она вовлекается в патологический процесс и при Амилоидозе, как правило, на фоне выраженного амилоидного поражения других органов. В стенках артерий и вен, а также вокруг клеток в жировой ткани П. ж., в строме долек и островков обнаруживается скопление амилоидного вещества. Клинически амилоидоз П. ж. проявляется признаками инкреторной недостаточности, и в частности симптомами сахарного диабета, либо признаками внешнесекреторной недостаточности органа — панкреатогенными поносами, истощением. Дистрофическое поражение П. ж. может наблюдаться и при заболеваниях органов эндокринной системы.
Нарушения кровообращения (хронические) в поджелудочной железе включают патологические изменения венозного и артериального кровообращения. Нарушения венозного оттока наблюдаются при застойной сердечной недостаточности, портальной гипертензии, легочном сердце. Начальные морфологические изменения П. ж., проявляющиеся ее увеличением в объеме и некоторой отечностью, в дальнейшем могут закончиться атрофией железистых структур и склерозом ткани железы. Клиническая картина обычно малохарактерна, т.к. на первый план выступают симптомы поражения других органов, асцит. Выявить недостаточность внешнесекреторной функции П. ж. позволяет исследование ферментов в дуоденальном содержимом, одновременно нередко обнаруживается умеренное повышение активности амилазы в крови и моче.
Поражение П. ж. при атеросклерозе наблюдается чаще у лиц старше 60 лет. Развивающиеся при этом склеротические изменения в железе приводят к нарушению ее экскреторной и инкреторной функций, В ряде случаев возникает тромбоз сосудов и инфаркты П. ж., протекающие с клинической картиной панкреонекроза (см. Панкреатит, острый). Нарушения кровоснабжения органа наблюдаются также при остром инфаркте миокарда. В легких случаях они имеют функциональный характер и проявляются лишь нерезко выраженными функциональными изменениями. Реже инфаркту миокарда сопутствует острый панкреатит, в отдельных случаях возникает острый тромбоз сосудов железы с клинической картиной острого геморрагического панкреатита. Поставить правильный диагноз при различных нарушениях кровообращения П. ж. трудно. Его, как правило, устанавливают предположительно, с учетом фоновых заболеваний, протекающих с нарушением кровообращения, внезапности (без видимых причин) возникновения острого панкреатита или постепенного формирования сахарного диабета. Диагноз подтверждают результаты ультразвукового исследования и определения активности ферментов П. ж. в крови и моче, дуоденальном содержимом. Лечение такое же, как при остром панкреатите, при нарушении инкреторной функции железы назначают противодиабетические средства. Проводят также лечение основного патологического процесса (сердечной недостаточности, атеросклероза и др.).
Среди воспалительных заболеваний П. ж. наиболее часто встречаются острый и хронический Панкреатит. Возможно поражение поджелудочной железы при аллергических реакциях, в т.ч. при пищевой аллергии (к молоку, мясу, овощам и др.) или к присутствующим в этих продуктах химическим веществам (инсектицидам, пестицидам, антибиотикам и др.). Клинически аллергические поражения проявляются также симптомами острого панкреатита. Диагноз облегчается, если одновременно обнаруживаются признаки аллергического поражения кожи и других органов (крапивница, отек Квинке, приступ бронхиальной астмы). Для лечения используют средства, применяемые при остром панкреатите, гипосенсибилизирующую терапию.
Поражения П. ж. наблюдаются при диффузных болезнях соединительной ткани. Так, при системной склеродермии морфологические изменения проявляются склерозом сосудов, атрофией железистых структур, разрастанием соединительной ткани, в тяжелых случаях — кровоизлияниями, очаговыми некрозами и фиброзом органа. Клиническая картина характеризуется диспептическими явлениями (метеоризм, расстройства стула и др.), нерезкими болями в левом подреберье, уменьшением массы тела. При исследовании ферментов в дуоденальном содержимом, крови и моче во многих случаях выявляют признаки внешнесекреторной недостаточности П. ж., при ультразвуковом исследовании почти у 1/3, больных — признаки диффузного или очагового фиброза органа. При системной красной волчанке в редких случаях наблюдаются специфические изменения в поджелудочной железе, протекающие по типу острого панкреатита.
При узелковом периартериите могут поражаться сосуды поджелудочной железы, что клинически проявляется картиной, напоминающей острый или хронический рецидивирующий панкреатит. Нарушения в основном функционального характера, в отдельных случаях с симптомами панкреатита, могут наблюдаться при ревматизме. При тяжелом течении последнего возможно развитие склеротически-атрофических процессов в П. ж. вплоть до очагового внутридолькового склероза.
Вовлечение в патологический процесс П. ж. при острых инфекционных болезнях встречается, по-видимому, значительно чаще, чем диагностируется, поскольку на первый план обычно выступают симптомы острой интоксикации и поражения других органов. Особенно часто отмечается поражение П. ж. при паротите эпидемическом (Паротит эпидемический), что морфологически проявляется преимущественно интерстициальным воспалением железы, клинически — болями в подложечной области и левом подреберье (в ряде случаев опоясывающего характера), рвотой, метеоризмом, гиперамилаземией и гиперамилазурией.
Туберкулез П. ж. встречается крайне редко. Микобактерии туберкулеза попадают в П. ж. гематогенным, лимфогенным или контактным (с соседних органов) путем. Заболевание может протекать с образованием милиарных бугорков, солитарных туберкулов, каверн, а также в форме интерстициального панкреатита с последующим склерозом органа. Клиническая картина полиморфна. Часто признаки поражения П. ж. мало выражены вследствие преобладания симптомов со стороны других органов, например легких. Больные могут жаловаться на отрыжку, понижение аппетита, тошноту, боли в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при поражении островкового аппарата).
Нередко наблюдается прогрессирующее истощение вследствие как самого туберкулезного процесса, так и нарушения внешнесекреторной функции П. ж., приводящего к недостаточности переваривания и всасывания пищи. Кожа больных иногда приобретает темную окраску, как при аддисоновой болезни. При пальпации нередко отмечается болезненность П. ж., но прощупать железу обычно не удается. В отдельных случаях наблюдается бессимптомное течение.
Диагноз труден. Заподозрить специфическое поражение П. ж. можно при появлении вышеуказанных симптомов, а также стойких гиперамилаземии и гиперамилазурии у больного туберкулезом легких. При выявлении очагов поражения под контролем ультразвукового исследования проводят прицельную биопсию, позволяющую уточнить диагноз. Большое значение имеют результаты туберкулиновых проб. Лечение специфическое (см. Туберкулез (Туберкулёз)). Назначают также дробное (5—6-разовое) питание, щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности назначают панкреатин, панзинорм, фестал и другие ферментные препараты.
Сифилитическое поражение П. ж. может наблюдаться как при врожденном, так и при приобретенном сифилисе. Специфическое поражение П. ж. обнаруживается примерно у 10—20% детей, страдающих врожденным сифилисом. При этом чаще поражается головка П. ж. Морфологическая картина врожденного сифилиса П. ж. различна, однако чаще встречаются три формы заболевания: гуммозная, диффузная интерстициальная и протекающая с преимущественным поражением панкреатических протоков. Во всех случаях наблюдаются атрофия железистых элементов и разрастание соединительной ткани с развитием склероза.
Приобретенный сифилис П. ж, встречается крайне редко, протекая с учетом морфологических особенностей в трех формах — отечно-инфильтративной (при вторичном сифилисе), гуммозной и в форме специфического склеротического панкреатита. Клиническая картина вариабельна: заболевание может протекать бессимптомно, с симптоматикой хронического панкреатита, опухолей П. ж., а также сахарного диабета, что в большинстве случаев возникает при склеротической форме. Частые проявления — боли в эпигастральной области и левом подреберье, метеоризм, поносы, снижение массы тела. Иногда при так называемой псевдоопухолевой форме удается пропальпировать опухолевидное образование в области П. ж. При поражении головки железы вследствие сдавления инфильтратом общего желчного протока может возникать подпеченочная желтуха. Заподозрить сифилитическое поражение П. ж. можно в том случае, если признаки панкреатита или сахарного диабета обнаруживаются на фоне других проявлений сифилиса. В ряде случаев в диагностике помогают анамнестические данные. Большое значение имеют результаты серологических проб. Наличие диффузного или очагового поражения органа позволяют установить ультразвуковые и радионуклидные методы исследования. В наиболее сложных случаях применяют компьютерную томографию. Учитывают также положительный эффект от специфического лечения (улучшение функциональных тестов, в т.ч. исчезновение симптомов сахарного диабета, рассасывание очагов воспалительной инфильтрации и даже гумм). Лечение специфическое (см. Сифилис). При внешнесекреторной недостаточности дополнительно назначают ферментные препараты, при инкреторной недостаточности проводят терапию по принципам лечения сахарного диабета (см. Диабет сахарный).
Паразитарные поражения П. ж. встречаются редко. В первую очередь к ним относятся Гельминтозы. Аскариды, проникая в протоки поджелудочной железы, нарушают отток панкреатического сока и могут быть причиной возникновения острого панкреатита, очаговых некрозов и абсцессов органа. В редких случаях длительная инвазия аскарид в протоках железы может привести к развитию хронического панкреатита. Исключительно редко причиной аналогичных явлений могут стать трематоды и другие гельминты. Диагноз устанавливают с учетом природной очаговости заболеваний, данных повторных копрологических исследований, ультразвукового и радионуклидного исследований, ангиографии П. ж., а также результатов специфических лабораторных тестов. Лечение включает применение противоглистных средств.
Описаны случаи альвеококкоза (см. Альвеолярный эхинококкоз) и Эхинококкоза П. ж., клиническая картина которых напоминает хронический панкреатит или опухоль П. ж.
Токсические поражения П. ж. наиболее часто возникают вследствие острой или хронической интоксикации алкоголем и его суррогатами и протекают по типу острого или хронического панкреатита. Токсические поражения, обусловленные производственными факторами, встречаются редко, в основном при нарушениях правил техники безопасности на нефтехимических предприятиях. У работников этих предприятий могут встречаться изменения функции П. ж. при воздействии дивинила и стерола в концентрациях, в 5 и более раз превышающих допустимые, с развитием так называемых малых симптомов — болевых ощущений в левом подреберье, склонности к метеоризму и поносам. При длительном стаже работы возможны нарушения инкреторной функции П. ж., гиперамилаземия или (реже) гипоамилаземия. Снижение внешнесекреторной деятельности П. ж. выявляют также у рабочих, занятых на производстве пластмасс. Возможны расстройства функции органа при воздействии радиоактивных веществ. Для профессиональных заболеваний П. ж. характерно более частое, чем при других поражениях, одновременное вовлечение в патологический процесс печени и желчных путей, что клинически проявляется увеличением печени и изменениями функциональных печеночных проб. Лечение профессиональных заболеваний П. ж. такое же, как при панкреатите. Необходимо также устранить контакт с вредным фактором. Профилактика включает соблюдение правил техники безопасности, систематические профосмотры с проведением лабораторных и инструментальных исследований, позволяющих выявить ранние признаки заболевания.
Камни П. ж. (панкреолитиаз) встречаются редко. Они образуются в панкреатических протоках и на 85—95% состоят из углекислого и фосфорнокислого кальция. В них присутствуют также соли магния, кремния, алюминия и органические вещества (холестерин, пигменты). Камни могут быть единичными и множественными, мелкими и крупными, различными по форме (круглые, овальные, с шиловидными выростами, в виде тутовой ягоды и др.) и цвету (белые, желтые, коричневые). Возникновение камней П. ж. в большинстве случаев связано с перенесенным панкреатитом, при котором наблюдается повышение содержания кальция в панкреатическом секрете и нарушение оттока последнего. Конкременты, образовавшиеся в просвете протоков, в свою очередь, способствуют воспалительным и склеротическим процессам в ткани железы, ведущим к атрофии и сморщиванию органа.
Клиническими проявлениями панкреолитиаза являются сильные боли в эпигастральной области и левом подреберье, нередко опоясывающего характера, иррадиирующие в спину и левую лопатку. Они носят приступообразный характер и развиваются обычно при погрешностях в питании (употреблении жирной пищи, алкоголя). Боли иногда бывают настолько интенсивными, что не купируются даже наркотическими анальгетиками, сопровождаются тошнотой, рвотой. У больных наблюдаются поносы, стеаторея, значительное похудание вплоть до кахексии. При обострениях пальпация живота в эпигастрии, левом подреберье и слева от пупка резко болезненна, здесь же может быть выражено напряжение мышц живота. Панкреолитиаз характеризуется прогрессирующим течением, приводит к функциональной недостаточности железы, в т.ч. нарушению углеводного обмена с развитием сахарного диабета. Заболевание может осложниться образованием кист, абсцессов П. ж., желудочно-кишечным кровотечением. При сдавлении измененной головкой железы дистального отдела общего желчного протока развивается желтуха.
Диагностика трудна в связи с отсутствием характерных симптомов. Уровень панкреатических ферментов в связи с развившимся фиброзом паренхимы П. ж. может не повышаться даже при обострении процесса. Определенное диагностическое значение имеет обзорная рентгенография, при которой в зоне расположения П. ж. определяются различные по форме и величине тени конкрементов (рис. 8). В случаях, когда конкременты оказываются нерентгеноконтрастными, их выявляют с помощью ретроградной панкреатохолангиографии. Иногда ультразвуковое исследование и компьютерная томография позволяют уточнить локализацию камней, а также дифференцировать камни П. ж. с конкрементами желчных протоков, желчного пузыря, почек, обызвествленными лимфатическими узлами брюшной полости. В сомнительных случаях выполняют артериографию мезентериальных сосудов. Достоверные данные могут быть получены при осмотре и пальпации П. ж. во время диагностической лапаротомии, а также при интраоперационной панкреатикографии.
Лечение оперативное, показано при выраженном болевом синдроме, учащении болевых приступов и развитии осложнений. Конкременты подлежат удалению, иногда вместе с сегментом железы, одновременно устраняют стаз панкреатического секрета.
Обызвествление тканей П. ж. (кальциноз) бывает в виде ограниченных очагов или диффузного поражения. Чаще наблюдается у лиц, перенесших острый панкреатит. Может быть обусловлен аденомой паращитовидных желез. Проявляется теми же симптомами, что и камни П. ж. Диагностика аналогична диагностике панкреолитиаза. Лечение оперативное — резекция пораженного участка.
Кисты П. ж. встречаются редко, располагаются в паренхиме органа или окружающих его тканях, бывают единичными и множественными. В зависимости от происхождения их подразделяют на врожденные и приобретенные (травматической, воспалительной, паразитарной, опухолевой природы). Среди приобретенных кист П. ж. различают истинные (ретенционные) и ложные (псевдокисты). Первые являются кистоподобным расширением магистральных панкреатических протоков, возникающих в результате окклюзии их камнем, опухолью или воспалительным инфильтратом. Истинные кисты, как и врожденные, выстланы эпителием, содержат прозрачную жидкость с примесью панкреатических ферментов, располагаются чаще в области головки и тела железы. Ложные кисты, в отличие от истинных, не имеют эпителиальной выстилки и не связаны с протоками. Их стенки формирует соединительная ткань, или они бывают образованы соседними органами. Содержимое ложных кист жидкое, иногда с примесью крови. Они нередко достигают значительных размеров и занимают всю полость малого сальника. Наиболее частыми причинами образования ложных кист П. ж. являются острый деструктивный панкреатит. сопровождающийся геморрагическим панкреонекрозом, и травмы П. ж. с разрывами паренхимы органа. Освобождающийся при этом панкреатический секрет вызывает разрушение окружающих тканей, приводя к асептическому воспалению в полости малого сальника; из грануляционной ткани, постепенно замещающейся склерозированной соединительной тканью, образуются плотные стенки кисты. Реже встречаются паразитарные кисты, являющиеся одной из стадий развития эхинококка или цистицерка (см. Цистицеркоз). Кистозное строение могут иметь также доброкачественные и злокачественные опухоли (аденомы, аденокарциномы, гемангиомы и др.).
Ведущие клинические проявления кист П. ж. — постоянные тупые или резкие, приступообразные боли в подложечной области, правом или левом подреберьях, иррадиирующие в спину или опоясывающего характера. При сдавлении того или иного отдела желудочно-кишечного тракта могут наблюдаться признаки стеноза желудка, дуоденостаз, явления частичной или полной кишечной непроходимости, при сдавлении общего желчного протока возникает желтуха, воротной вены — асцит и другие симптомы портальной гипертензии (Портальная гипертензия). В верхней половине живота можно пропальпировать опухолевидное образование.
Нарушение секреторной функции П. ж. проявляется похуданием, повышенной утомляемостью, нарушением стула, реже присоединением сахарного диабета. Наиболее тяжелыми осложнениями являются кровотечения из аррозированных сосудов стенки кисты в ее просвет, органы желудочно-кишечного тракта или в свободную брюшную полость, нагноение кисты, протекающее по типу абсцесса брюшной полости или забрюшинного пространства, образование при перфорации кист панкреатических свищей. Возможна малигнизация кисты.
Диагностика кист П. ж. сложна. Косвенным признаком служит деформация стенок органов желудочно-кишечного тракта, выявляемая при рентгеноскопии и эндоскопии, при ангиографии обнаруживают смещение окружающих кисту сосудов. Применяют ретроградную панкреатохолангиографию (рис. 9), с помощью которой можно также установить связь кисты с протоками П. ж. Наибольшее диагностическое значение имеют ультразвуковое исследование (рис. 10) и компьютерная томография (рис. 11), позволяющие точно установить локализацию кисты, ее величину, форму, характер содержимого, отношение к соседним органам. Дифференциальный диагноз проводят с кистами печени, почек, надпочечников, селезенки, забрюшинного пространства, Лечение оперативное. Прогноз при своевременном вмешательстве благоприятный.
Свищи П. ж. возникают в результате ее травмы, в т.ч. во время операции, биопсии, а также вследствие деструктивного панкреатита, сопровождающегося некрозом паренхимы, перфорации кист в соседний полый орган. Бывают наружными, внутренними и сочетанными. Из наружного панкреатического свища может отделяться большое количество (до 1500 мл) прозрачной или мутной жидкости, иногда с небольшими кусочками некротизированной паренхимы (секвестрами), мацерирующей окружающую кожу. При длительном существовании свища происходит потеря ферментов, белков, минеральных веществ, обезвоживание, что приводит к гипопротеинемии, гипохлоремии, нарушению процессов пищеварения и тяжелому истощению. Внутренние свищи, обычно сообщающиеся с каким-либо полым органом (чаще с поперечной ободочной кишкой), в большинстве случаев клинически не проявляются.
Диагностика наружных свищей П. ж. основывается на наличии в отделяемом панкреатических ферментов. Фистулография позволяет установить топографические взаимоотношения свища и протоков П. ж., определить их характер, что важно при выработке лечебной тактики. Внутренние свищи обнаруживаются, как правило, случайно при рентгенологическом исследовании желудочно-кишечного тракта.
Лечение наружных свищей сначала консервативное, направленное на нормализацию электролитного баланса, устранение обезвоживания и истощения (введение жидкостей, электролитов, витаминов, кровезаменителей и др.), а также на подавление панкреатической секреции (введение препаратов атропина, назначение щелочных минеральных вод, викалина, пентоксила и др.). Необходим тщательный уход за мацерированной кожей в окружности свища — ее смазывают цинковыми мазями, пастой Лассара. В свищ вводят склерозирующие (спиртовой раствор йода, нитрат серебра и др.) и антиферментные препараты (трасилол, контрикал). При неэффективности в течение 4 недель консервативных мероприятий показано оперативное лечение.
Опухоли поджелудочной железы могут быть доброкачественными и злокачественными. По локализации их разделяют на опухоли головки, тела и хвоста П. ж. По гистогенезу выделяют опухоли экзокринной ткани и панкреатических островков.
Доброкачественные опухоли экзокринной ткани встречаются редко и представлены главным образом аденомами. Эпителий этих опухолей напоминает эпителий протоков (кистаденомы) или ацинозную ткань. Вариантом строения является сосочковая кистаденома. Клиническая картина определяется в основном размерами опухоли. Опухоль протокового типа, достигающая нередко больших размеров, может определяться при пальпации в виде округлого образования и при физикальном обследовании обычно диагностируется как киста. При расположении протоковой опухоли в области головки нередко наблюдаются симптомы сужения двенадцатиперстной кишки. Общее состояние больных не страдает. Опухоли ацинозной ткани часто не проявляются и бывают случайной находкой при ультразвуковом исследовании брюшной полости или лапаротомии, выполняемых по поводу других заболеваний. Иногда ткань опухоли сохраняет секреторную функцию (синтезирует липазу), что клинически проявляется панникулитом (образование на конечностях, реже на туловище различных по величине и плотности багрового цвета узлов, спаянных с кожей и представляющих собой очаги асептического некроза подкожной клетчатки) часто в сочетании с эозинофилией. Эту патологию раньше называли метастазирующей струмой П. ж., однако исследования показали, что причиной развития асептических некрозов подкожной клетчатки является гиперлипаземия, а не метастазы опухоли. В связи с этим исследование уровня активности липазы в сыворотке крови является важным критерием при постановке диагноза. При небольших размерах доброкачественных опухолей и отсутствии клинических проявлений лечебные мероприятия не проводятся. При нарушении функции П. ж. или других органов показано оперативное лечение.
Злокачественной опухолью экзокринной ткани является рак П. ж., который занимает второе — третье место среди раковых опухолей и седьмое — среди всех онкологических заболеваний. Приблизительно в 80% случаев рак исходит из эпителия протоков и почти в 20% — из эпителия экзокринной ткани. В 60—80% случаев опухоль поражает головку П. ж. (рис. 12), реже тело и хвост или всю железу. Отмечается определенная связь рака П. ж. с алкоголизмом, хроническим панкреатитом, сахарный диабетом. На ранних стадиях процесс протекает скрыто. Начальные проявления настолько не специфичны, что могут напоминать гастрит, язвенную болезнь желудка и двенадцатиперстной кишки, холецистит, панкреатит, диафрагмальную грыжу и др. В развернутой стадии в клинической картине выделяют общие и местные симптомы. К общим симптомам относятся слабость, снижение работоспособности, потеря аппетита, снижение массы тела, мигрирующий тромбофлебит. Местные симптомы включают боли в верхних отделах живота опоясывающего характера, а также признаки сдавления того или иного органа (при закупорке панкреатического протока — запоры и поносы, стеаторея, при сдавлении общего желчного протока — желтуха, при сдавлении или прорастании опухоли в двенадцатиперстную кишку — рвота, кишечное кровотечение). Локализация опухоли определяет особенности клинической картины и преобладание тех или иных симптомов. Так, при раке головки П. ж. одним из основных проявлений является подпеченочная желтуха, о механической природе которой может свидетельствовать повышение уровня холестерина и щелочной фосфатазы (при нормальных показателях трансаминаз). Для рака головки П. ж. специфичным признаком является увеличенный безболезненный при пальпации желчный пузырь — положительный симптом Курвуазье, отсутствующий при механической желтухе другого генеза. Для рака тела и хвоста П. ж. характерны боли, возникающие и усиливающиеся после еды или ночью, нередко с самого начала заболевания настолько интенсивные, что требуется применение наркотических анальгетиков. Опухоль этой локализации чаще поддается пальпации, которую можно проводить несколькими способами. Больной лежит на спине с согнутыми в коленях ногами, подложив под поясницу кулак, врач становится справа и глубоко вводит пальцы обеих рук между пупком и левым подреберьем и скользящими движениями прощупывает железу. Больной стоит, немного наклонясь вперед и влево, врач встает справа и спереди, левой рукой поддерживает больного за спину в области XII ребра, а правой прощупывает область, расположенную между пупком и левым подреберьем. Больной лежит на правом боку со слегка согнутыми в коленях ногами и запрокинутой за голову правой рукой, врач встает спереди и прощупывает правой рукой область между пупком и левым подреберьем, придерживая левой рукой спину обследуемого. Для пальпации хвоста П. ж. применяют также метод Мейо — Робсона (больной лежит на правом боку, наклонившись вперед на 45°, левая нога, согнутая в коленном суставе, находится на правом бедре, врач левой рукой придерживает больного в области нижних ребер, правой волнообразными движениями проникает в левое подреберье, оттесняя желудок вправо).
Диагностика рака П. ж., особенно на ранних стадиях, представляет значительные трудности. Учитывают данные клинической картины и физикального обследования, результаты лабораторных исследований (последние помогают отдифференцировать подпеченочную и печеночную желтуху), а также рентгеноконтрастного исследования желудка и двенадцатиперстной кишки (рис. 13). Важнейшее место при постановке диагноза принадлежит ультразвуковому исследованию, ретроградной панкреатохолангиографии и рентгеновской компьютерной томографии (рис. 14) с прицельной пункцией патологического очага, а также результатам цитологических и гистологических исследований. Находят применение иммунологические методы диагностики на основе использования ряда моноклональных антител. Лечение оперативное. В неоперабельных случаях (прорастание опухоли за пределы органа, наличие метастазов, тяжелое общее состояние больного и др.) производят паллиативные вмешательства — криодеструкцию опухоли или лучевую терапию. Для купирования выраженного болевого синдрома применяют перидуральную химическую денервацию — введение в перидуральное пространство фенола, этилового спирта — веществ, вызывающих повреждение нервных корешков и нарушение проведения болевых импульсов. Прогноз неблагоприятный.
Доброкачественные и злокачественные опухоли эндокринной ткани П. ж. относятся к группе опухолей АПУД-системы и носят название апудом. Большинство этих опухолей гормонально-активные и протекают с симптоматикой, обусловленной видом продуцируемого опухолью гормона. Опухоли эндокринной ткани П. ж. принято делить на две группы. Первая включает образования, секретирующие гормоны, выделяемые нормально функционирующими панкреатическими островками. Во вторую группу входят образования, выделяющие гормоны, не свойственные панкреатическим островкам. К первой группе относятся опухоли из α-, β- и δ-клеток (глюкагонома, инсулинома, соматостатинома), секретирующие соответственно глюкагон, инсулин и соматостатин. Клеточное происхождение новообразований второй группы окончательно не установлено. К ним относятся гастринома, секретирующая гастрин, випома, секретирующая вазоактивный интестинальный пептид (ВИП), опухоль, секретирующая АКТГ-подобное вещество, опухоли с клинической картиной карциноидного синдрома (см. Карциноид) и другие. Более 70% островковых опухолей представлены Р-клеточными новообразованиями (см. Апуд-система).
Операции
Оперативные вмешательства на П. ж. производят по поводу повреждений органа, пороков развития, воспалительных и паразитарных заболеваний, кист и опухолей, обычно под общей анестезией с применением мышечных релаксантов. Разрезы и подход к железе после лапаротомии могут быть различными в зависимости от характера и локализации поражения.
При повреждениях П. ж. по экстренным показаниям операцию производят в связи с перитонитом или признаками внутреннего кровотечения; в остальных случаях оперируют в плановом порядке. После обнажения П. ж. (обычно через желудочно-ободочную связку) полость сальниковой сумки освобождают от крови, смешанной с панкреатическим секретом, или в виде сгустков, размозженных тканей. Поврежденные сосуды лигируют, поверхностные разрывы железы ушивают вместе с капсулой органа. Подкапсулярные гематомы П. ж. вскрывают и перевязывают кровоточащие сосуды. При разрывах с повреждением панкреатического протока или полном перерыве П. ж. на нее накладывают отдельные швы, одновременно сшивают панкреатический проток (конец в конец на Т-образной трубке). В случае более протяженных повреждений тела органа и панкреатического протока производят панкреатикоеюностомию — анастомоз с тощей кишкой, выключенной по Ру или Брауну. При обширных поперечных разрывах П. ж. ее проксимальный конец ушивают полностью, а дистальный соединяют с выключенным сегментом тощей кишки. При значительных разрушениях хвостовой части производят левостороннюю резекцию органа (дистальная панкреатэктомия), обычно вместе с селезенкой. В случае одновременного повреждения головки железы и двенадцатиперстной кишки показана панкреатодуоденальная резекция — удаление части П. ж. и двенадцатиперстной кишки. Операции при повреждениях П. ж. заканчивают дренированием сальниковой сумки.
При камнях магистральных панкреатических протоков показана панкреатиколитотомия. Одиночный конкремент извлекают после рассечения над ним паренхимы железы (панкреатотомия) и стенки протока (панкреатикотомия). Рассеченные ткани сшивают отдельными швами, производят временное наружное дренирование протока с помощью Т-образного дренажа. При множественных конкрементах и стриктурах протока, которые определяют с помощью интраоперационной панкреатикографии, производят продольное рассечение П. ж. в области хвоста, тела и пораженной части магистрального панкреатического протока, конкременты удаляют. стриктуры и сужения его рассекают, после чего производят панкреатикоеюностомию. Камни, локализующиеся в устье панкреатического протока, удаляют после рассечения последнего в области большого сосочка двенадцатиперстной кишки оперативным путем или нередко с помощью эндоскопа.
Кисты П. ж. удаляют с частью железы (цистэктомия). Применяют также резекцию органа вместе с кистой, Чаще используют более щадящую и простую операцию — наружное или внутреннее дренирование полости кисты с желудком (цистогастростомия), двенадцатиперстной (цистодуоденостомия) или тощей (цистоэнтеростомия) кишкой. Наружное дренирование осуществляют с помощью различных дренажей (резиновых, хлорвиниловых и др.), вводимых в просвет кисты, или путем операции марсупиализации — циркулярного подшивания стенок вскрытой и опорожненной кисты в рану передней брюшной стенки (последняя применяется редко из-за образования длительно существующих наружных свищей, рецидивов кисты, малигнизации и других осложнений).
Оперативное лечение наружных свищей П. ж. состоит в их иссечении на всем протяжении или резекции железы вместе со свищевым ходом. Возможно соединение ее свища с одним из органов желудочно-кишечного тракта, например с желудком, когда дистальный конец свища вшивается в просвет желудка вместе с окружающей его кожей.
Наибольшие трудности представляют оперативные вмешательства при опухолях П. ж. При раке головки П. ж. радикальной операцией является гастропанкреатодуоденальная резекция, при которой в едином блоке удаляют выходной отдел желудка, двенадцатиперстную кишку и головку П. ж., с формированием гастро-, энтеро- и панкреатоеюнального анастомозов. При желтухе, продолжающейся более 2 месяцев, предварительно выполняют дренирующую желчные протоки операцию холецистоеюностомии с межкишечным анастомозом по Брауну. При раке тела и хвоста П. ж. показана резекция П. ж. со спленэктомией. При тотальном опухолевом поражении органа или при наличии рака головки и хвоста П. ж. удаляют селезенку, всю П. ж. и двенадцатиперстную кишку (спленопанкреатодуоденэктомия).
Библиогр.: Бабкин Б.П. Секреторный механизм пищеварительных желез, Л., 1960; Блохин Н.Н., Итин А.Б. и Клименков А.А. Рак поджелудочной железы и внепеченочных желчных путей, М., 1982, библиогр.; Богер М.М. Методы исследования поджелудочной железы, Новосибирск, 1982, библиогр.; Бэнкс П.А. Панкреатит, пер. с англ., М., 1982, библиогр.; Георгиев Ч. и Дамянов Д. Современные взгляды на эндокринные новообразования поджелудочной железы, Хирургия, № 8, с. 135, 1985, библиогр.; Губергриц А.Я. Хронические болезни поджелудочной железы, Киев, 1984, библиогр.; Исаков Ю.Ф., Степанов Э.А. и Красовская Т.В. Абдоминальная хирургия у детей, с. 268, М., 1988; Клиническая гастроэнтерология, под ред. г.И. Бурчинского, с. 489, Киев, 1978: Кузин М.И. и др. Хронический панкреатит, М., 1985; Маждраков г.М. Болезни поджелудочной железы, пер. с болг., София, 1962, библиогр.; Мазовецкий А.г. и Беликов В.К. Сахарный диабет, М., 1987; Маржатка З. Практическая гастроэнтерология, пер. с чешск., с. 496, Прага, 1967; Николаев О.В. и Вейнберг Э.г. Инсулома, М., 1968, библиогр.; Пермяков Н.К., Подольский А.Е. и Титова г.П. Ультраструктурный анализ секреторного цикла поджелудочной железы, М., 1973, библиогр.; Розин Д.Г. Механизмы коррекции внешнесекреторной деятельности поджелудочной железы, Усп. физиол. наук, № 4, с. 98, 1977; Савельев B.C., Буянов В.М. и Огнев Ю.В. Острый панкреатит, с. 206, М., 1983; Филин В.И. Острые заболевания и повреждения поджелудочной железы, Л., 1982, библиогр.; Шелагуров А.А. Болезни поджелудочной железы, М., 1970, библиогр.
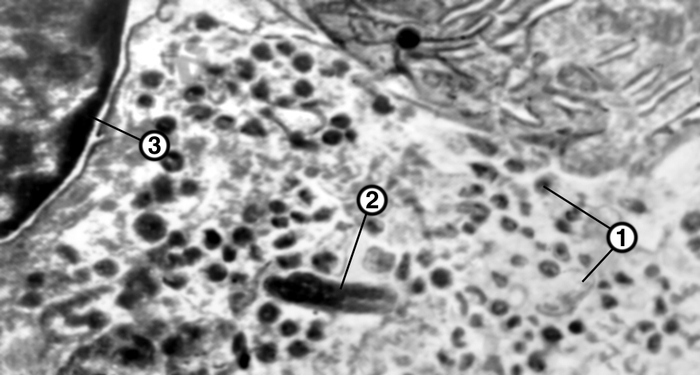 митохондрия, 3 — ядро); ×15000">
митохондрия, 3 — ядро); ×15000">Рис. 4г). Электронограммы разных видов секреторных клеток панкреатических островков: РР-клетки (1 — гранулы, 2 — митохондрия, 3 — ядро); ×15000.
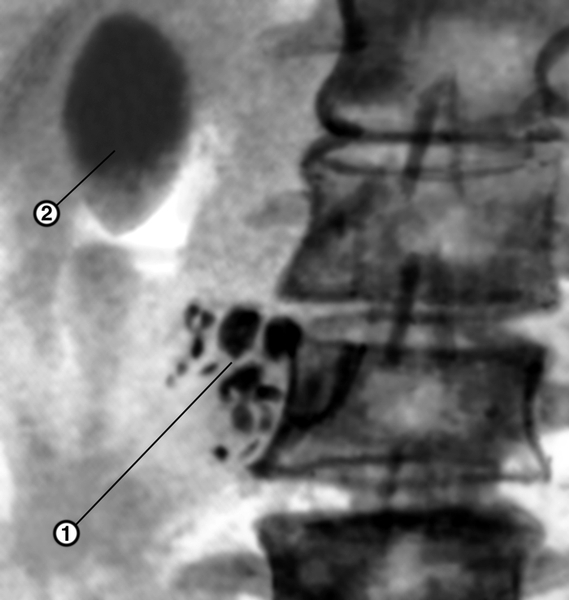 Рентгенограмма правого подреберья при панкреолитиазе: 1 — многочисленные тени камней различной величины, локализующихся в головке поджелудочной железы; 2 — желчный пузырь, заполненный рентгеноконтрастным веществом">
Рентгенограмма правого подреберья при панкреолитиазе: 1 — многочисленные тени камней различной величины, локализующихся в головке поджелудочной железы; 2 — желчный пузырь, заполненный рентгеноконтрастным веществом">Рис. 8. Рентгенограмма правого подреберья при панкреолитиазе: 1 — многочисленные тени камней различной величины, локализующихся в головке поджелудочной железы; 2 — желчный пузырь, заполненный рентгеноконтрастным веществом.
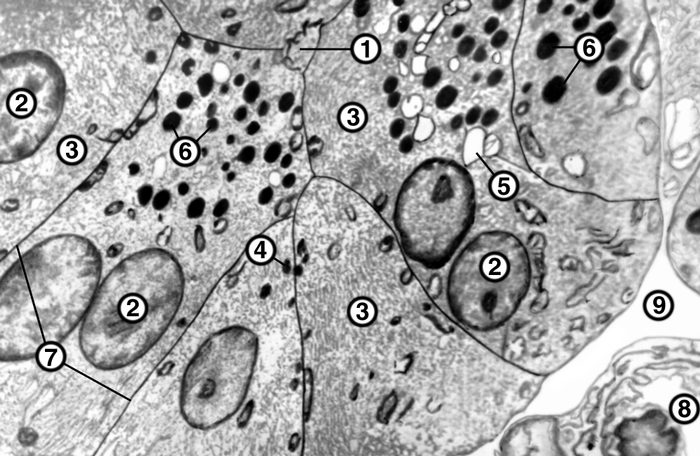 ацинозный проток; 2 — ядро; 3 — цитоплазматическая сеть; 4 — митохондрии; 5 — комплекс Гольджи; 6 — гранулы зимогена; 7 — мембраны ацинозных клеток; 8 — просвет капилляра; 9 — межкапиллярное пространство; ×10000">
ацинозный проток; 2 — ядро; 3 — цитоплазматическая сеть; 4 — митохондрии; 5 — комплекс Гольджи; 6 — гранулы зимогена; 7 — мембраны ацинозных клеток; 8 — просвет капилляра; 9 — межкапиллярное пространство; ×10000">Рис. 2. Электронограмма ацинуса, представленного группой ацинозных клеток: 1 — центральный ацинозный проток; 2 — ядро; 3 — цитоплазматическая сеть; 4 — митохондрии; 5 — комплекс Гольджи; 6 — гранулы зимогена; 7 — мембраны ацинозных клеток; 8 — просвет капилляра; 9 — межкапиллярное пространство; ×10000.
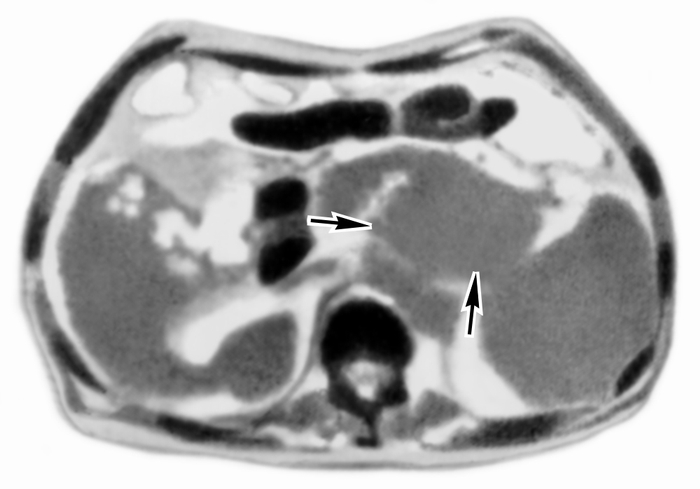
Рис. 14. Компьютерная томограмма эпигастральной области при раке тела и хвоста поджелудочной железы (зона поражения указана стрелками).

Рис. 5. Микроаневризмы в виде ярко-красных пятнышек на коже туловища при хроническом панкреатите.
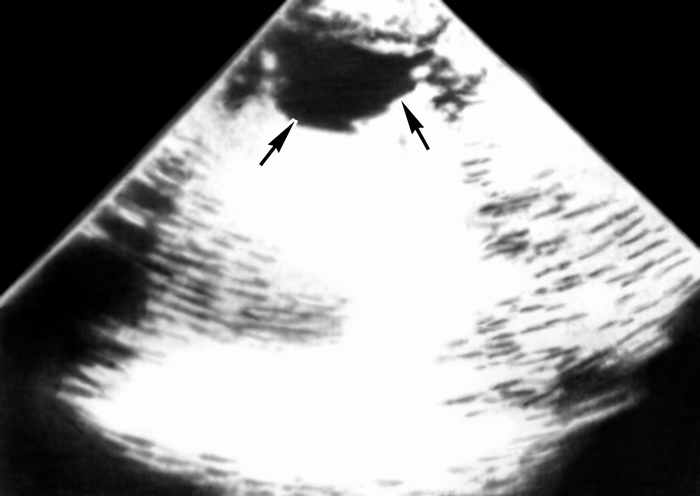
Рис. 10. Эхограмма поджелудочной железы при кисте головки органа: стрелками указано эхонегативное образование округлой формы, соответствующее кисте.
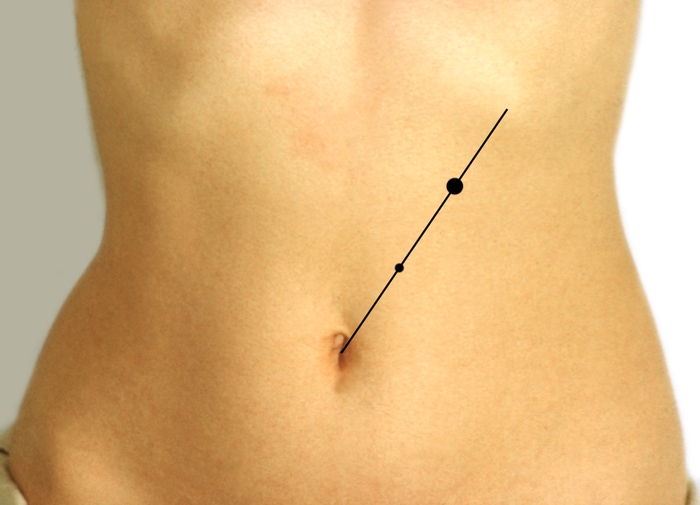
Рис. 6в). Ориентиры, используемые при пальпации поджелудочной железы: точка Мейо-Робсона.
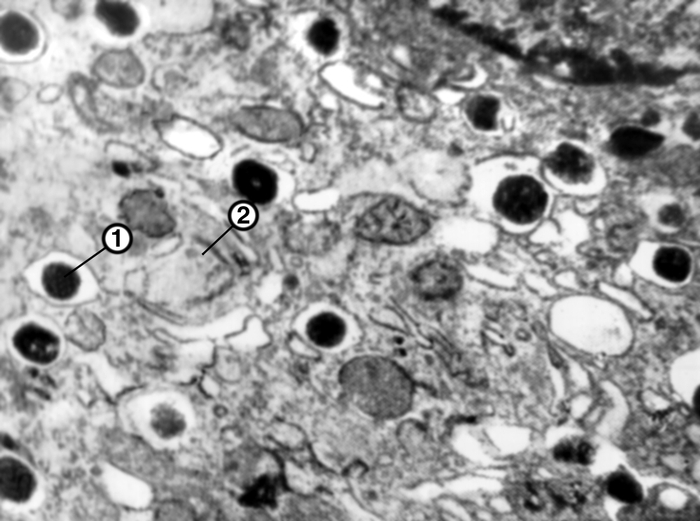
Рис. 4а). Электронограммы разных видов секреторных клеток панкреатических островков: β-клетки (1 — гранулы, 2 — митохондрии); ×15000.
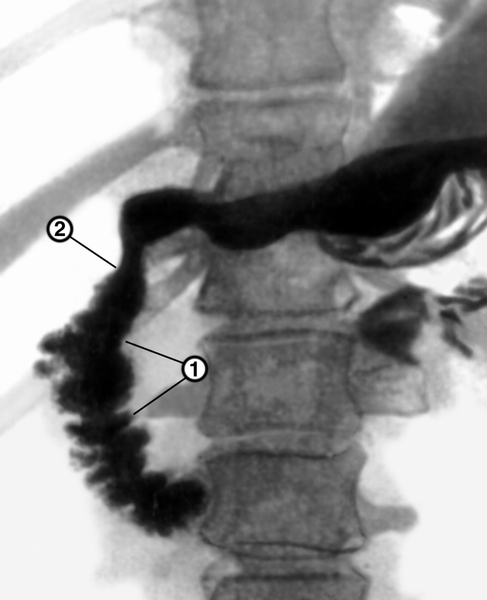
Рис. 13. Рентгенограмма желудка и двенадцатиперстной кишки при раке головки поджелудочной железы: нисходящая часть двенадцатиперстной кишки расширена, имеет неровные контуры (1), снаружи определяется вдавление (2), создаваемое увеличенным желчным пузырем.
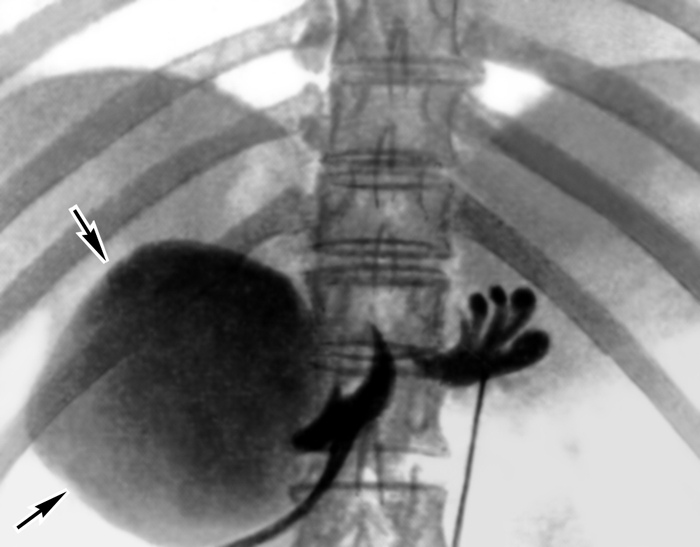
Рис. 9. Рентгенограмма поджелудочной железы, полученная при ретроградной панкреатохолангиографии: стрелками указана большая киста в головке поджелудочной железы.
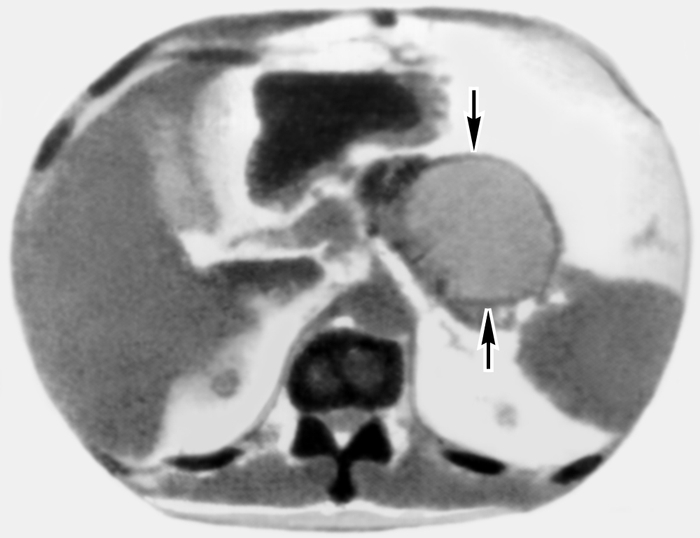
Рис. 11. Компьютерная томограмма эпигастральной области больного с кистой поджелудочной железы: стрелками указана киста, располагающаяся в области хвоста органа.
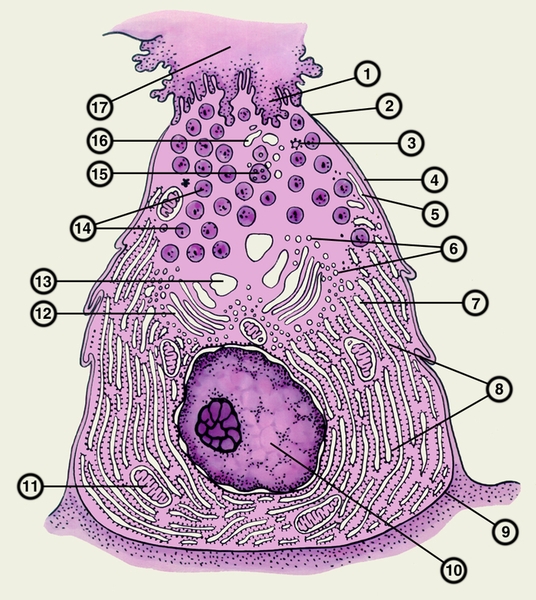 вакуоль; 4 — десмосома; 5 — плазматическая мембрана; 6 — везикула Гольджи; 7 — переходный элемент; 8 — зернистая эндоплазматическая сеть; 9 — базальная мембрана; 10 — ядро; 11 — митохондрия; 12 — цистерна комплекса Гольджи; 13 — конденсирующая вакуоль; 14 — секреторная гранула; 15 — мультивезикулярное тело; 16 — эндоцитозная везикула; 17 — полость ацинуса">
вакуоль; 4 — десмосома; 5 — плазматическая мембрана; 6 — везикула Гольджи; 7 — переходный элемент; 8 — зернистая эндоплазматическая сеть; 9 — базальная мембрана; 10 — ядро; 11 — митохондрия; 12 — цистерна комплекса Гольджи; 13 — конденсирующая вакуоль; 14 — секреторная гранула; 15 — мультивезикулярное тело; 16 — эндоцитозная везикула; 17 — полость ацинуса">Рис. 3. Схема строения ацинозной клетки поджелудочной железы по Кейзу (R.М. Case): 1 — кавеола; 2 — плотное соединение; 3 — покрытая вакуоль; 4 — десмосома; 5 — плазматическая мембрана; 6 — везикула Гольджи; 7 — переходный элемент; 8 — зернистая эндоплазматическая сеть; 9 — базальная мембрана; 10 — ядро; 11 — митохондрия; 12 — цистерна комплекса Гольджи; 13 — конденсирующая вакуоль; 14 — секреторная гранула; 15 — мультивезикулярное тело; 16 — эндоцитозная везикула; 17 — полость ацинуса.
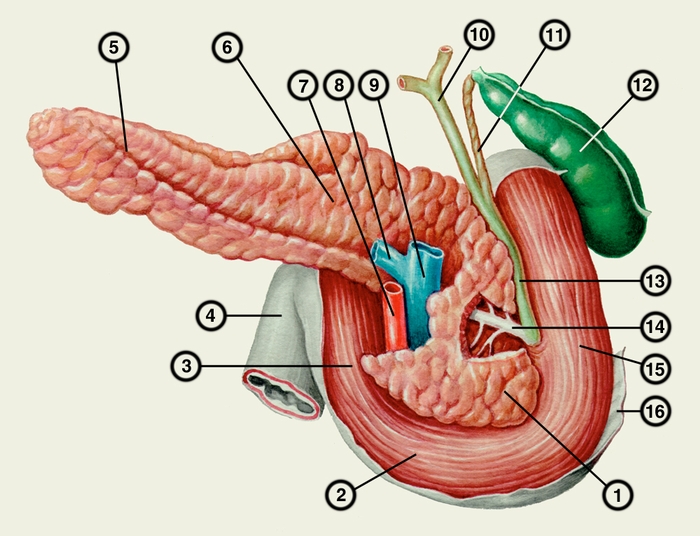 головка поджелудочной железы; 2 — горизонтальная часть двенадцатиперстной кишки; 3 — восходящая часть двенадцатиперстной кишки; 4 — тощая кишка; 5 — хвост поджелудочной железы; 6 — тело поджелудочной железы; 7 — верхняя брыжеечная артерия; 8 — селезеночная вена; 9 — воротная вена; 10 — общий печеночный проток; 11 — пузырный проток; 12 — желчный пузырь; 13 — общий желчный проток; 14 — проток поджелудочной железы; 15 — нисходящая часть двенадцатиперстной кишки; 16 — брюшина">
головка поджелудочной железы; 2 — горизонтальная часть двенадцатиперстной кишки; 3 — восходящая часть двенадцатиперстной кишки; 4 — тощая кишка; 5 — хвост поджелудочной железы; 6 — тело поджелудочной железы; 7 — верхняя брыжеечная артерия; 8 — селезеночная вена; 9 — воротная вена; 10 — общий печеночный проток; 11 — пузырный проток; 12 — желчный пузырь; 13 — общий желчный проток; 14 — проток поджелудочной железы; 15 — нисходящая часть двенадцатиперстной кишки; 16 — брюшина">Рис. 1. Схема строения поджелудочной железы и соотношения её с другими органами (вид сзади): 1 — головка поджелудочной железы; 2 — горизонтальная часть двенадцатиперстной кишки; 3 — восходящая часть двенадцатиперстной кишки; 4 — тощая кишка; 5 — хвост поджелудочной железы; 6 — тело поджелудочной железы; 7 — верхняя брыжеечная артерия; 8 — селезеночная вена; 9 — воротная вена; 10 — общий печеночный проток; 11 — пузырный проток; 12 — желчный пузырь; 13 — общий желчный проток; 14 — проток поджелудочной железы; 15 — нисходящая часть двенадцатиперстной кишки; 16 — брюшина.
Рис. 6б). Ориентиры, используемые при пальпации поджелудочной железы: зона Шоффара.
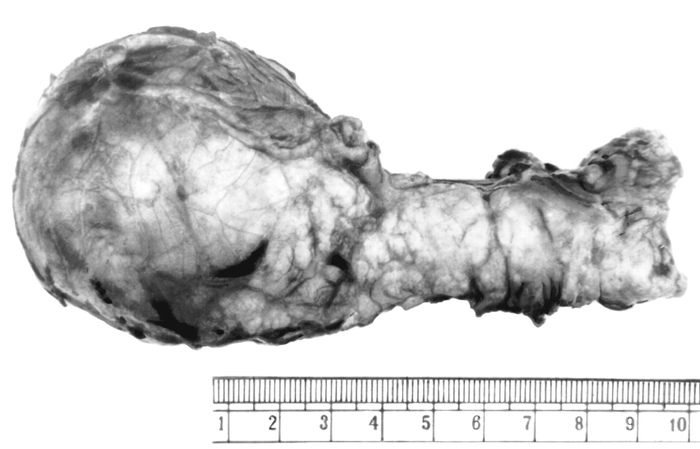
Рис. 12. Макропрепарат поджелудочной железы при раке головки органа.
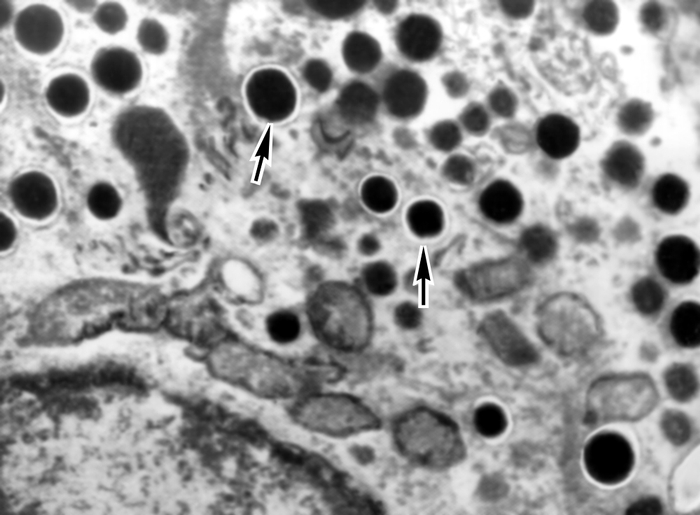
Рис. 4б). Электронограммы разных видов секреторных клеток панкреатических островков:α-клетки (гранулы указаны стрелками); ×15000.
Рис. 6а). Ориентиры, используемые при пальпации поджелудочной железы: точка Дежардена.
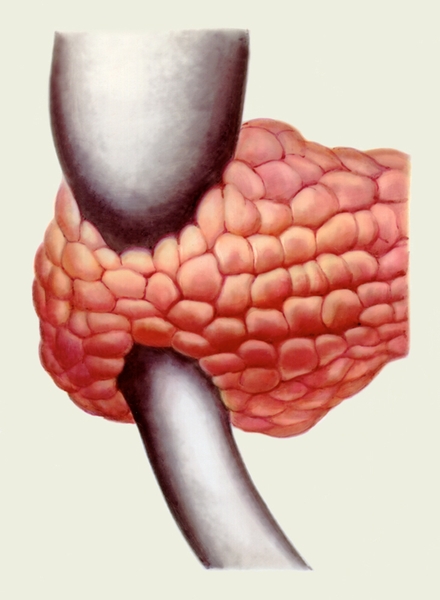
Рис. 7. Схематическое изображение кольцевидной поджелудочной железы.
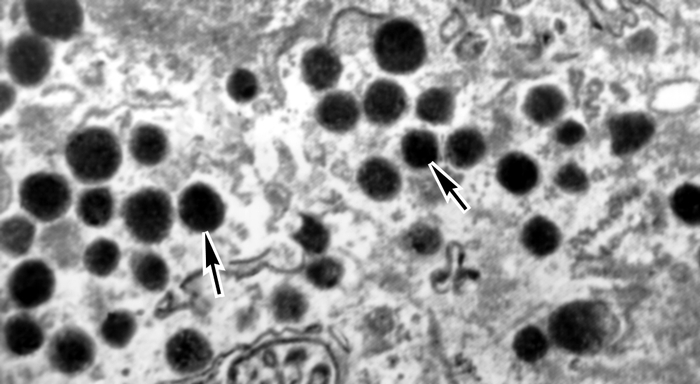
Рис. 4в). Электронограммы разных видов секреторных клеток панкреатических островков: δ-клетки (гранулы указаны стрелками); ×15000.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.