самые крупные кости лицевого черепа; образуют вместе со скуловыми костями костную основу лица и определяют его форму участвуют в образовании костных стенок ротовой полости, носа и глазниц; являются важнейшими анатомическими компонентами жевательного и речевого аппарата.
Анатомия. Верхняя Ч. (maxilla) представляет собой парную кость, состоящую из тела и четырех отростков: лобного, скулового, небного и альвеолярного (рис. 1). Внутри тела верхней Ч. находится большая воздухоносная полость — верхнечелюстная (гайморова) пазуха, выстланная слизистой оболочкой. Дно верхнечелюстной пазухи расположено близко к верхушкам корней второго премоляра, первого и второго моляров (см. Зубы). Небные отростки верхних Ч., соединяясь образуют переднюю часть твердою неба. Альвеолярные отростки имеют по 8 ячеек — зубных альвеол, форма и величина которых соответствует форме и величине корней зубов. С другими костями Черепа верхняя Ч. соединена неподвижно. Она служит местом прикрепления большинства мимических мышц.
Нижняя Ч. (mandibula) является непарной костью. Она состоит из тела, имеющего подковообразную форму и состоящего из двух частей, — основания и альвеолярной части, и отходящих от тела Ч. двух ветвей (рис. 2). Каждая ветвь имеет по два отростка — суставной и венечный, разделенные так называемой вырезкой нижней челюсти. На внутренней поверхности ветви нижней Ч. имеется отверстие — вход в нижнечелюстной канал, в котором располагается сосудисто-нервный пучок. На наружной поверхности тела нижней Ч. в переднем ее отделе находится подбородочный выступ, по обеим сторонам которого расположены подбородочные бугорки, кзади от них видны отверстия, ведущие в нижнечелюстной канал. По верхнему краю альвеолярной части нижней Ч. расположены зубные альвеолы. Посредством парного височно-нижнечелюстного сустава нижняя челюсть подвижно сочленена с височными костями черепа. Благодаря одновременному функционированию височно-нижнечелюстных суставов происходит опускание и поднимание нижней Ч., смещение ее вперед, назад или в сторону. Функционирование суставов возможно благодаря сокращению прикрепляющихся к нижней челюсти жевательных мышц. К ним относят некоторые мышцы головы (собственно жевательные, височные, латеральную и медиальную крыловидные) и мышцы шеи, расположенные выше подъязычной кости (челюстно-подъязычные, подбородочно-подъязычные, двубрюшные). Жевательные мышцы обеспечивают жевание, в процессе которого нижняя Ч. совершает цикл определенных движений. Исходным моментом является положение центральной окклюзии (см. Прикус). Затем нижняя Ч. опускается, одновременно смещаясь вперед и в сторону, после этого поднимается, и жевательные поверхности ее боковых зубов приходят в контакт с жевательными поверхностями зубов-антагонистов. В последней фазе жевания челюсть смещается горизонтально, и зубы вновь смыкаются в центральной окклюзии. В зависимости от обеспечения тех или иных движений в различные фазы жевания жевательные мышцы подразделяют на подниматели (собственно жевательные, височные и крыловидные), выдвигатели (латеральные крыловидные) и опускатели (челюстно-подъязычные, подбородочно-подъязычные, двубрюшные).
Кровоснабжение челюсти осуществляется в основном верхнечелюстной артерией и ее ответвлениями, а также лицевой и язычной артериями. Отток венозной крови происходит через занижнечелюстную, верхнечелюстную и лицевую вены которые впадают в систему внутренней яремной вены. Вены верхней Ч. имеют анастомозы с венами глазницы, полости носа, рта, синусами твердой мозговой оболочки. Лимфа попадает в регионарные лимфатические узлы — поднижнечелюстные, околоушные, глубокие шейные и подбородочные. Иннервация верхней Ч. осуществляется второй ветвью тройничного нерва, нижней — нижним альвеолярным нервом.
Методы исследования. Патология Ч. проявляется главным образом изменениями в окружающих их мягких тканях, органах челюстно-лицевой области и полости рта, в связи с чем производят тщательный осмотр лица (Лицо) и полости рта (см. Ротовая полость), при котором можно обнаружить изменение размеров, конфигурации Ч., патологические процессы в покровных тканях (признаки воспаления, повреждения, кровоизлияние), нарушение подвижности нижней Ч. и ее смещение (при вывихе), смещение или нарушение соотношения зубных рядов (при переломе).
С помощью пальпации (как правило, бимануальной) выявляют нарушение контуров Ч., их асимметрию, увеличение объема отдельных участись (при воспалительном процессе или новообразовании), смещение и подвижность ее фрагментов (при переломе). При выявлении нарушения соотношения верхней и нижней Ч. для более точных измерений используют гипсовые модели и маски.
Наибольшую информацию о состоянии тканей Ч. получают при рентгенологическом исследовании. Рентгенографию производят в стандартных (прямой и боковой) проекциях и при специальных укладках, что позволяет определить структуры тканей Ч., состояние небных костей, околоносовых пазух, височно-нижнечелюстных ставов. С помощью пантомографии (Пантомография) получают развернутое изображение верхней и нижней Ч. При наличии полостных образований их форму размеры устанавливают с помощью искусственного контрастирования. Изменения костной ткани на различной глубине дает возможность выявить Томография.
Патология. В челюстях встречаются те же патологические процессы, что и в других участках скелета. Однако клинически они часто протекают своеобразно, что обусловлено наличием зубов, а также функциональными особенностями этой области, предназначенной для обеспечения жевания, речи, дыхания.
Пороки развития Ч. могут быть врожденными или возникать в процессе их роста. Чрезвычайно редко встречаются врожденные аномалии в виде отсутствия среднего отдела верхней челюсти, отсутствия нижней челюсти или отсутствия лица с обеими Ч. Новорожденные с такими дефектами нежизнеспособны. При нарушении процессов окостенения фиброзного соединения между основанием черепа и костями лицевою скелета отмечается подвижность костей лица по отношению к костям мозгового черепа, при этом наблюдается врожденное недоразвитие верхней Ч. и скуловых костей. При ахондроплазии (вид хондродисплазии) характерно западение верхней Ч. на фоне нормально растущих костей свода черепа и нижней Ч. Некоторые расщелины лица локализуются не только в мягких тканях, но и распространяются на челюсти. Лечение таких пороков развития оперативное, оно осуществляется путем поэтапных пластических операций.
Аномалии, возникающие в процессе развития и роста Ч., включают чрезмерное развитие или недоразвитие одной из челюстей, а также разнообразные сочетания этих дефектов, неравномерное (асимметричное) развитие Ч. и др. Причины их различны. Они могут быть врожденными, связанными, например с нарушением эмбрионального развития костной ткани Ч. (см. Фиброзная остеодисплазия), в том числе иметь наследственный характер (например, чрезмерное развитие Ч.), развиваться в результате эндокринных заболеваний (например. чрезмерное развитие Ч. при акромегалии), быть следствием Рахита. Неправильному развитию Ч. могут способствовать длительное нарушение носового дыхания (при полипах носа, аденоидах и др.), вредные привычки прикусывать губу, сосать палец и др. Повреждение зон роста, приводящее к недоразвитию Ч., может наблюдаться при травмах, воспалительных процессах (например, остеомиелите Ч.). Причиной приобретенной деформации Ч. может служить артрит и остеоартроз височно-нижнечелюстного сустава, рубцовые изменения тканей, окружающих Ч., а также лучевые поражения в период роста. Перечисленные аномалии внешне проявляются выстоянием или западением соответствующего отдела лица. При некоторых формах аномалий изменяется взаимоотношение зубных рядов (см. Прикус), что обусловливает не только косметический недостаток, но и приводит к функциональным расстройствам Лечение аномалий развития и роста Ч. в основном ортодонтическое (см. Ортодонтические методы лечения), иногда приходится прибегать к сложным костно-пластическим операциям.
Повреждения. Ушибы Ч. сопровождаются болью, кровоизлиянием в окружающие мягкие ткани. Лечебные мероприятия направлены на обеспечение покоя поврежденной челюсти. В первые дни после травмы на место ушиба кладут пузырь со льдом.
Вывихи нижней Ч. чаще бывают двусторонними; обычно они возникают при чрезмерном открывании рта (зевота, рвота). При двустороннем вывихе пострадавший не может закрыть рот, жевать, при попытке сомкнуть Ч. контактируют лишь последние моляры. Ч. выдвинута вперед, глотание затруднено. Односторонний вывих может быть вызван сильным ударом. Рот при этом перекошен, подбородок смещен в здоровую сторону. Вывихи вправляют под местной анестезией, затем Ч. фиксируют с помощью пращевидной повязки на 11/2—2 нед.
Переломы чаще наблюдаются в нижней Ч. Они могут быть одиночными и множественными и обычно происходят в так называемых слабых анатомических зонах (рис. 3). Переломы тела нижней Ч. и пределах зубного ряда, как правило, бывают открытыми, т.е. при незначительном смещении отломков происходит разрыв слизистой оболочки, покрывающей альвеолярную часть. Типичные симптомы перелома нижней Ч. резкая болезненность в месте перелома, деформация кости и подвижность отломков при пальпации, смещение отломков с нарушением прикуса при попытках двигать Ч. Иногда смещение отломков, обусловленное неравномерным распределением тяги мышц, может быть очень выражено. Особую опасность представляя смещение назад среднего отломка при двусторонних переломах тела Ч.: при этом язык может западать, закрывая вход в гортань, что ведет к асфиксии. Диагноз перелома уточняют с помощью рентгенографии в двух проекциях. Высокоинформативным методом является ортопантомография. На рентгенограммах перелом Ч. определяется но характерному рисунку щели перелома (рис. 4). Перелом считают открытым, если на рентгенограмме линия перелома проходит через периодонтальную щель.
При транспортировке пострадавшего в лечебное учреждение необходимо обеспечить условия, препятствующие возникновению осложнений. С целью предупреждения асфиксии производятся фиксация языка, очистка полости рта от выпавших зубов, инородных тел. Показано обезболивание, при необходимости — другие противошоковые мероприятия. Осуществляют временную иммобилизацию отломков, в т.ч. с помощью подручных средств (косынка, дощечка и др.), при этом поврежденную Ч. фиксируют к неповрежденной. В лечебном учреждении при переломах нижней Ч. костные фрагменты устанавливают в правильное положение и фиксируют их. Фиксация — лечебная иммобилизация. осуществляется чаще всего путем наложения назубных шин из мягкой алюминиевой проволоки или специальных стандартных металлических шин. В большинстве случаев шины накладывают на обе Ч., привязывая их к зубам лигатурной бронзоалюминиевой проволокой. Наиболее часто используют шины с зацепными петлями. С помощью зацепных петель и резиновых колец отломки нижней Ч. фиксируют к верхней, что обеспечивает правильное взаимоотношение зубных рядов на период заживления перелома. Необходимо периодически подтягивать ослабленные лигатуры, чтобы обеспечить жесткую фиксацию шин к зубам. Больные нуждаются в уходе за полостью рта (удаление пищевых остатков, частое промывание слабыми дезинфицирующими растворами). Им назначают жидкую пищу, разнообразную по составу и калорийную. При затруднении приема пищи больные пользуются поильником с надетой на него широкой резиновой трубкой. Через 4—5 нед. при клинических признаках консолидации перелома шины снимают. В случае отсутствия или при недостаточном количестве зубов на костных фрагментах, а также при необходимости раннего восстановления функции поврежденной Ч. применяют Остеосинтез. Его осуществляют с помощью костного шва, металлических стержней (штифтов) и спиц, привинчиваемых к кости металлических пластинок или рамок (рис. 5). При многооскольчатых переломах и дефектах нижней Ч. независимо от наличия зубов на отломках показана внеротовая фиксация с помощью аппаратов, жестко соединяющих отломки. Она позволяет сохранить движение челюсти во время лечения, что обеспечивает функциональную нагрузку, способствующую ускорению регенерации кости, а также облегчает больному прием пищи и уход за полостью рта. Наибольшее распространение в нашей стране получил аппарат Рудько, представляющий собой два винтовых зажима, накладываемых на край челюсти и соединяемых специальными шарнирами и штангами различной длины и формы Аппараты усовершенствованных конструкций закрепляют с помощью введенных в толщу, кости винтов или штифтов. Разработаны также системы аппаратов, позволяющие не только фиксировать отломки Ч., но и производить их сжатие (компрессию) и постепенное разведение (дистракцию) для удлинения кости.
Переломы верхней Ч. чаще всего локализуются в наименее прочных ее участках. Типичными являются верхний, средний и нижний переломы (рис. 6). Переломы верхней челюсти сопровождаются ее смещением, нарушением прикуса, нередко кровотечением из носа или рта, они могут сочетаться с ушибами или сотрясением головного мозга, иногда — с переломами основания черепа. При переломах верхней Ч. фиксацию производят путем подтягивания ее к своду черепа с применением более надежной в этом случае внеротовой индивидуальной назубной или зубонаддесневой шины. Используют также методы остеосинтеза (костный шов, металлические спицы) или подтягивают верхнюю Ч. с помощью назубной шины и проволочных петель к неподвижным участкам лицевого черепа — скуловой кости, скуловой дуге, краю глазницы.
Прогноз при переломах Ч. при своевременной и квалифицированной помощи, как правило, благоприятный.
Огнестрельные ранения Ч. сопровождаются нарушением функции жевания, глотания, дыхания и речи, а также часто протекают с потерей сознания, осложняются травматическим шоком (Травматический шок), массивными кровотечениями. Иногда возникает тяжелая Асфиксия, требующая неотложного вмешательства (освобождение дыхательных путей от инородных тел. наложение лигатуры на язык при его западении, Трахеостомия). Неотложные лечебные мероприятия, направленные в первую очередь на предупреждение осложнений или на борьбу с ними, проводятся по тем же принципам, что и при переломах.
Заболевания. Нарушения подвижности нижней Ч. наблюдаются при Тризме, имеющем различную природу, а также при изменениях в височно-нижнечелюстном суставе. Последние часто обусловлены артритами неспецифической природы например при кори, гриппе, распространении микробов из близлежащих очагов (гнойный отит и др.), реже специфической инфекцией (гонококковой, сифилитической, туберкулезной, актиномикотической и др.), артритом ревматического генеза, ревматоидным артритом. Воспалительные процессы в височно-нижнечелюстном суставе помимо затруднения открывания рта и жевания сопровождаются болью, покраснением, припуханием области сустава. Диагностика и лечение артритов височно-нижнечелюстного сустава осуществляются в соответствии с общими принципами (см. Артриты, Ревматизм, Ревматоидный артрит). Важным моментом в комплексе леченых мероприятий является обеспечение покоя сустава с помощью шин или фиксирующих нижнюю Ч. повязок.
Длительное воспаление, а также травмирование, обменные нарушения могут стать причиной артроза и анкилоза височно-нижнечелюстного сустава, диагностика которых основывается главным образом на клинических проявлениях (боль при движениях, нарушения функции жевания, речи) и данных рентгенологического исследования (см. Остеоартроз, Суставы). Лечение артроза в начальных стадиях включает физиотерапевтические процедуры (парафиновые аппликации, УВЧ-терапию и др.), при прогрессировании процесса показано оперативное вмешательство (удаление мениска, восстановление нормальной формы или резекция суставной головки). При анкилозе, характеризующемся срастанием суставных поверхностей, показана остеотомия с целью создания ложного сустава.
Причиной ограничения подвижности височно-нижнечелюстного сустава может быть так называемая болевая дисфункция, возникающая вследствие асинхронного сокращения жевательных мышц при нарушениях их нервной регуляции. Назначают новокаиновую блокаду тройничного нерва, ортопедическое лечение — протезирование зубов с целью восстановления жевательной функции в полном объеме.
Воспалительные заболевания Ч. в большинстве случаев обусловлены распространением инфекционного процесса, развивающегося в зубах. Возбудители инфекции обычно попадают в ткани Ч. через канал корня зуба (при Пульпите, осложнившемся Периодонтитом) и через зубодесневые карманы (при парадонтите). При остром гнойном периодонтите экссудат часто проникает в надкостницу и развивается острый периостит Ч. Под надкостницей образуется болезненный инфильтрат, переходящий в абсцесс. Симптомами периостита Ч. являются боль в области пораженного зуба, ощущение «выросшего зуба», резкая гиперемия и отек мягких тканей ротовой полости в зоне поражения, отек мягких тканей лица. Возможны повышение температуры тела, лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ. Рентгенологическим признаком служит появление в начале процесса вдоль края Ч. узкой полосы оссифицированной надкостницы. После вскрытия (или самопроизвольного прорыва) гнойного очага в надкостнице и удаления зуба, явившегося источником инфекции, процесс быстро прекращается. При самопроизвольном вскрытии очага наружу острый процесс длится обычно 7 дней. Если причина периостита не устранена (не удален больной зуб), возможны обострения, а при несвоевременном лечении — прорыв гнойника в окружающие мягкие скани с развитием абсцесса или флегмоны.
В сенсибилизированном организме при распространении патологического процесса в губчатое вещество кости развивается острый одонтогенный остеомиелит — гнойно-некротическое воспаление, чаще возникающее в нижней Ч. Заболевание развивается бурно, сопровождается высокой температурой тела, ознобом, значительными изменениями со стороны крови. В процесс быстро вовлекаются здоровые зубы: они становятся чувствительными к прикосновению, подвижными. На поверхности кости появляется разлитой инфильтрат, в окружающих мягких тканях часто развиваются абсцессы, флегмоны. При локализации процесса в боковых отделах тела нижней Ч. (зона иннервации подбородочного нерва) часто нарушается или утрачивается чувствительность половины нижней губы и подбородка вследствие сдавления нерва воспалительным инфильтратом или неврита. Острая стадия при значительной распространенности процесса, как правило, длится 10—14 дней и, если не наступает выздоровления, переходит в хроническую. Пораженные участки кости некротизируются и подвергаются секвестрации: вокруг погибшего участка кости формируется так называемая секвестральная капсула. Образуются свищи, через которые выделяется гной. Свищи могут открываться в полости рта, на лице, шее. Свободное выделение гноя сопровождается улучшением общего состояния, нарушение оттока приводит к обострению болезни, усилению интоксикации. С ликвидацией воспалительного очага свищи самостоятельно закрываются, иногда образуя втянутые рубцы. Диагноз устанавливают на основании клинической картины, лабораторного и рентгенологического исследований. Рентгенологические признаки остеомиелита выявляются через 8—14 дней от начала заболевания. Вначале отмечается нечеткость рисунка костной ткани, позже — очаги деструкции (секвестральные полости) с секвестром в центре (рис. 1). Лечение при остром остеомиелите Ч. включает раннее удаление зуба, послужившего источником воспаления, широкое вскрытие инфильтратов и гнойных очагов в надкостнице и окружающих мягких тканях, трепанацию кортикальной пластинки Ч. в области очага некроза (компактотомию), комплекс противовоспалительных мероприятий, обычно применяемых при остеомиелите. Однако это не всегда приводит к купированию процесса, а лишь облегчает его течение. При хроническом остеомиелите лечение оперативное. Для предупреждения патологических переломов уже на ранних стадиях заболевания на Ч. накладывают назубные или наддесневые шины. Подвижные зубы удалять не следует; их скрепляют шиной.
Реже встречается гематогенный и травматический остеомиелит. Гематогенный остеомиелит развивается обычно у детей на фоне тяжелых инфекционных болезней, характеризуется поражением более обширных участков кости. Травматический остеомиелит возникает в результате повреждений Ч. (в частности, огнестрельный остеомиелит) и протекает обычно по типу хронического остеомиелита (острая стадия клинически не проявляется, т.к. при открытой ране создаются хорошие условия для оттока экссудата). Лечение гематогенного и травматического остеомиелита осуществляется по тем же принципам, что и одонтогенного.
Актиномикоз Ч. может быть первичным и вторичным. Первичный актиномикоз чаще встречается у детей. Он проявляется утолщением кости, болезненностью, иногда тризмом. На рентгенограммах обнаруживаются очаги деструкции округлой формы с четкими контурами. Вторичный актиномикоз — результат распространения процесса на Ч. (чаще нижнюю) с мягких тканей лица, подкожной и межмышечной клетчатки. Он проявляется оссифицирующим периоститом с образованием краевых узур в компактном веществе кости. Присоединение гнойной инфекции может привести к развитию остеомиелита с секвестрацией поверхностных участков Ч. Диагноз подтверждается при микроскопии патологического материала, выделении культуры лучистого грибка. Лечение — см. Актиномикоз.
Туберкулез Ч. развивается вторично чаще при распространении возбудителей инфекции из первичного очага в легких. Начинаясь в большинстве случаев с туберкулезного периодонтита, процесс затем протекает по типу хронического остеомиелита с образованием мелких секвестров и множества свищевых ходов, иногда сопровождается патологическим переломом Ч. На рентгенограммах выявляются множественные небольшие очаги деструкции и неясные очертания секвестров. При туберкулезе нижней Ч. наблюдаются массивные обызвествленные периостальные наслоения. В диагностике большое значение имеют анамнез, результаты туберкулиновых проб, выявление возбудителя в материале, полученном из патологического очага. Лечение специфическое, в ряде случаев показано оперативное вмешательство (см. Туберкулез внелегочный (Туберкулёз внелёгочный), туберкулез костей и суставов).
Сифилис Ч. наблюдается крайне редко. Он может протекать в виде вяло текущего периостита (во вторичном периоде), гумм надкостницы или гуммозного остеомиелит а (в третичном периоде). Гуммозный процесс сопровождается сильными болями. При распаде гумм образуются свищи. Костная ткань почти полностью рассасывается. Возможна перфорация твердого неба или стенки верхнечелюстной пазухи. Диагноз устанавливают на основании анамнеза, клинической картины, результатов рентгенологического исследования и серологических реакций. Лечение специфическое (см. Сифилис).
Кисты Ч. представляют собой полости с соединительнотканной стенкой, выстланной изнутри эпителием. Иногда их обнаруживают случайно на рентгенограммах. Кисты значительных размеров проявляются деформацией поверхности Ч. Определяющее выпячивание имеет округлую форму, иногда истонченную костную стенку, которая становится податливой и при надавливании издает «пергаментный» хруст. Больные жалуются на чувство распирания, давления в области образования. В случае нагноения кисты возникает типичная картина острого воспалительного процесса, напоминающая, например, острый Периодонтит; нагноившаяся киста в области верхнечелюстной пазухи клинически проявляется гайморитом. Лечение кист Ч. оперативное — полное удаление кисты с оболочкой (цистэктомия) или частичное иссечение оболочки кисты (цистотомия).
Опухоли верхней Ч. чаще развиваются из слизистой оболочки верхнечелюстной пазухи, нижней — из тканевых элементов кости или надкостницы. Доброкачественные опухоли наиболее часто возникают в нижней челюсти, злокачественные — в верхней. Как доброкачественные, так и злокачественную опухоли Ч. могут развиваться из элементов зубных тканей на разных стадиях их развития (одонтогенные опухоли).
Среди доброкачественных опухолей встречаются остеобластокластома, остеома, гигантоклеточный Эпулис, гемангиома и др.
Остеобластокластома локализуется преимущественио на нижней Ч. в области ее тела, реже ветвей, иногда — на верхней Ч.; может достигать больших размеров. Процесс развивается медленно и протекает бессимптомно. Рентгенологически различают ячеистый и остеолитический варианты строения опухоли. Остеома располагается главным образом в околоносовых пазухах, реже поражает нижнюю Ч. Она отличается медленным ростом и выявляется лишь при значительной деформации Ч. Сдавление растущей опухолью нервов может вызвать боли. Гемангиомы чаще развиваются в нижней Ч. растут, как правило, медленнее. Клинические проявления возникают при истончении пластинки компактного вещества Ч. или прорастании опухоли за ее пределы; отмечается подвижность зубов, их смещение, слизистая оболочка полости рта или кожа щеки приобретает цианотичный оттенок. В ряде случаев гемангиома может проявиться впервые в момент удаления зуба или при другой операции на Ч. либо травме массивным кровотечением. Относительно редко встречаются хондрома и внутрикостная фиброма Ч. Хондрома локализуется чаще в передних отделах твердого неба, в венечных отростках и теле нижнем Ч. внутрикостная фиброма — в теле нижней Ч. Опухоли растут медленно и длительное время клинически не проявляются. Сдавление нижнечелюстного нерва вызывает боли.
К одонтогеиным доброкачественным опухолям относятся амелобластома (по строению напоминает эмалевый орган закладки зуба, поражает чаще нижнюю Ч.) и цементома (характеризуется наличием очагов цементоподобного вещества в фиброзной основе, локализуется чаще в области коренных зубов нижней Ч., хорошо отграничена от окружающих тканей, легко вылущивается).
Диагноз доброкачественных опухолей Ч. устанавливают на основании клинической картины и данных рентгенологического исследования. Подтверждает диагноз цитологическое исследование материала, полученного при пункционной биопсии. При выявлении гемангиомы дополнительные данные можно получить с помощью ангиографии.
Лечение оперативное: объем операции зависит от размеров и локализации опухоли. В большинстве случаев выполняют различные по объему резекции без нарушения или с нарушением непрерывности Ч. В ряде случаев производят резекцию половины нижней Ч. или полную ее экзартикуляцию. После оперативного вмешательства проводят шинирование с последующей костной пластикой или протезированием. Такие опухоли, как остеома, внутрикостная фиброма, цементома могут быть удалены путем вылущивания. Лечение гемангиом направлено, прежде всего на уменьшение кровоснабжения опухоли (склерозирующая терапия путем введения в опухоль спирта, эмболизация кровеносных сосудов опухоли), возможна криодеструкция (см. Криохирургия). В ряде случаев гемангиому удаляют оперативным путем в пределах здоровой костной ткани с предварительной перевязкой приводящих кровеносных сосудов и наружных сонных артерий.
Прогноз доброкачественных опухолей Ч. при радикальном лечении, включая костно-пластические операции и рациональное протезирование, как правило, благоприятный.
Злокачественные опухоли Ч. составляют 1—1,5% всех новообразований. Они бывают эпителиальными и неэпителиальными. Злокачественные неэпителиальные опухоли Ч. развиваются непосредственно из костной и хрящевой ткани, надкостницы, костного мозга и других тканей челюсти. Как неэпителиальные, так и эпителиальные опухоли могут происходить из зубных зачатков. Злокачественные опухоли бывают первичными (образуются из тканей Ч.) и вторичными (прорастают в Ч. из других областей).
Рак наиболее часто локализуется в верхней Ч., преимущественно в верхнечелюстной пазухе, и значительно реже в нижней. Рак нижней Ч. характеризуется ранним возникновением боли, имеющей иррадиирующий характер, причина которой при интактных зубах долгое время может оставаться невыясненной. Одним из симптомов внутрикостной опухоли является патологическая подвижность зубов. В редких случаях при нагрузке на Ч. или травме может возникнуть ее патологический перелом. При сдавлении опухолью нижнечелюстного нерва появляется чувство онемения нижней губы. Прорастая костную ткань, опухоль инфильтрирует мягкие ткани дна полости рта, врастает в поднижнечелюстные и околоушные железы. При опухолевой инфильтрации жевательных мышц затруднено открывание рта. Метастазы наблюдаются в регионарных лимфатических узлах шеи уже в начальном периоде заболевания. Рак верхнечелюстной пазухи клинически проявляется позже рака нижней Ч. (см. Придаточные пазухи носа, опухоли).
Саркома возникает обычно в молодом возрасте, чаще на нижней Ч. Характеризуется более быстрым, чем рак, развитием симптомов. При локализации опухоли в области альвеолярных отделов той и другой Ч. отмечается ее более быстрый рост, чему способствует постоянное травмирование опухоли. За короткое время опухоль, не изъязвляясь и не распадаясь, достигает значительных размеров, деформирует кость, распространяется на слизистую оболочку щеки или дно полости рта и твердое небо. Нарушаются акт жевания, смыкание зубов. Нередко саркомы Ч., развившиеся из губчатого вещества или элементов костного мозга, раздвигают пластинки компактного вещества Ч., вызывая резкое выбухание челюсти и выраженную асимметрию лица. Саркомы, возникшие из надкостницы, обычно растут кнаружи, отодвигая мягкие ткани щеки, деформация кости при этом происходит не сразу. Нередко в связи с распадом опухоли или ее травмой возникают кровотечения Метастазирование наиболее часто происходит гематогенным путем в легкие, однако метастазы могут обнаруживаться и в других органах и тканях.
Диагностика злокачественных опухолей Ч. основана на данных клинического и рентгенологического исследований. В постановке диагноза опухоли верхней Ч. могут помочь также передняя и задняя риноскопии (Риноскопия), пальцевое исследование носоглотки, фарингоскопия. Большое значение имеет цитологическое исследование содержимого верхнечелюстной пазухи, а также морфологическое исследование материала, полученного при пункции или биопсии пораженного участка.
Лечение злокачественных опухолей верхней и нижней Ч. имеет свои специфические особенности. Лечебная тактика определяется распространенностью опухоли и ее морфологической характеристикой.
При лечении злокачественных опухолей верхней Ч. применяют в основном комбинированный метод: предоперационную дистанционную гамма-терапию с последующей (через 4—5 нед.) электрохирургической резекцией верхней челюсти (см. Электрохирургия). После операции временно, чтобы избежать нарушения дыхания, речи, функций жевания и глотания, применяют так называемый протез-обтуратор, который при окончательном заживлении и формировании операционного дефекта заменяют на резекционный протез. При наличии регионарных метастазов в лимфатических узлах шеи одномоментно с резекцией Ч. иссекают шейную клетчатку. При раке верхнечелюстной пазухи и некоторых вариантах сарком, особенно при распространенных опухолях, в комплекс лечебных мероприятий включают химиотерапию.
При раке или саркоме нижней Ч., если опухоль не разрушает наружную пластинку компактного вещества, пораженный отдел или половину Ч. резецируют, одномоментно выполняют костную пластику. При опухолях больших размеров, особенно выходящих за пределы нижней Ч., предварительно проводят лучевую терапию. При наличии метастазов в регионарных лимфатических узлах шеи одновременно иссекают клетчатку шеи.
Прогноз при злокачественных опухолях Ч. зависит от морфологической характеристики опухоли, степени распространенности процесса, своевременности лечения, соблюдения сроков и этапности лечебных мероприятий. При низкодифференцированном раке и остеогенной саркоме результаты лечения неудовлетворительные.
Операции. В амбулаторной практике широко проводятся операции удаления зубов (Удаление зубов), операции на альвеолярных частях челюсти — альвеолотомию и альвеолэктомию. Альвеолотомия — рассечение наружной или внутренней стенки альвеолы — показана при удалении корневой или фолликулярной кисты, резекции верхушки корня зуба и др. Альвеолэктомию — удаление стенок альвеолы или края альвеолярного отростка — проводят при выступающих острых краях альвеол (например, при подготовке к протезированию зубов), удалении доброкачественных опухолей в пределах альвеолярной части. Оперативные вмешательства, проводимые при удалении ряда опухолей других локализаций, кист, секвестров, также не нарушают непрерывность Ч. К операциям с нарушением непрерывности кости — остеотомии или резекции — прибегают при деформациях, неправильно сросшихся переломах, анкилозах височно-нижнечелюстного сустава, опухолях. Такие операции обязательно сопровождаются иммобилизацией фрагментов кости путем шинирования или остеосинтеза, применяемых при переломах. Небольшие дефекты Ч., возникающие в результате оперативных вмешательств, травм и др., устраняют с помощью лоскутов мягких тканей, хряща, протезов. При выраженных дефектах нижней Ч. используют костную пластику.
Библиогр.: Егоров П.М. и Карапетян И.С. Болевая дисфункция височно-нижнечелюстного сустава, М., 1986; Козлов В.А. Неотложная стоматологическая помощь, Л., 1988; Колосов А.Л., Воробьев Ю.И. и Каспарова Н.Н. Новообразование мягких тканей и костей лица у детей и подростков, М., 1989; Травмы челюстно-лицевой области, под ред. Н.М. Александрова и П.З. Аржанцева, М., 1986; Хирургическая стоматология, под ред. Т.Г. Робустовой, с. 566, М., 1990.
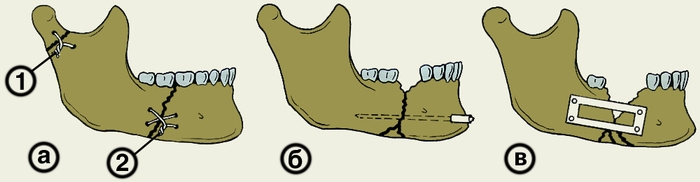
Рис. 5. Схема различных видов остеосинтеза при переломах нижней челюсти: а — костный шов проволокой (1 — одинарный, 2 — двойной крестообразный); б — внутрикостное скрепление отломков металлическим штифтом; в — скрепление отломков с помощью металлической рамки.
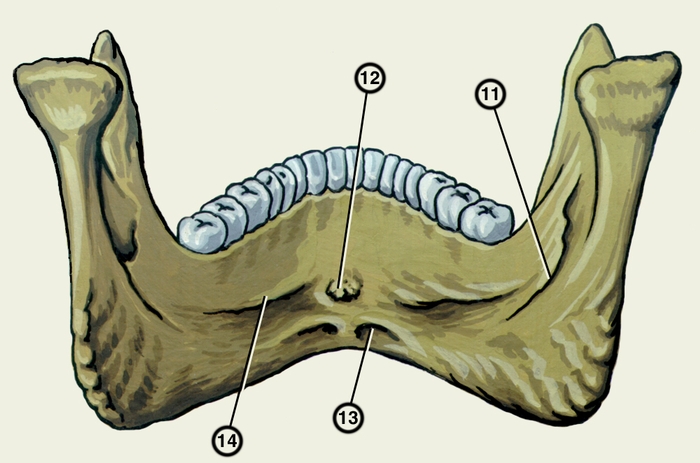 борозда; 12 — подбородочная ость; 13 — двубрюшная ямка; 14 — челюстно-подъязычная линия">
борозда; 12 — подбородочная ость; 13 — двубрюшная ямка; 14 — челюстно-подъязычная линия">Рис. 2б). Нижняя челюсть (вид изнутри): 11 — челюстно-подъязычная борозда; 12 — подбородочная ость; 13 — двубрюшная ямка; 14 — челюстно-подъязычная линия.
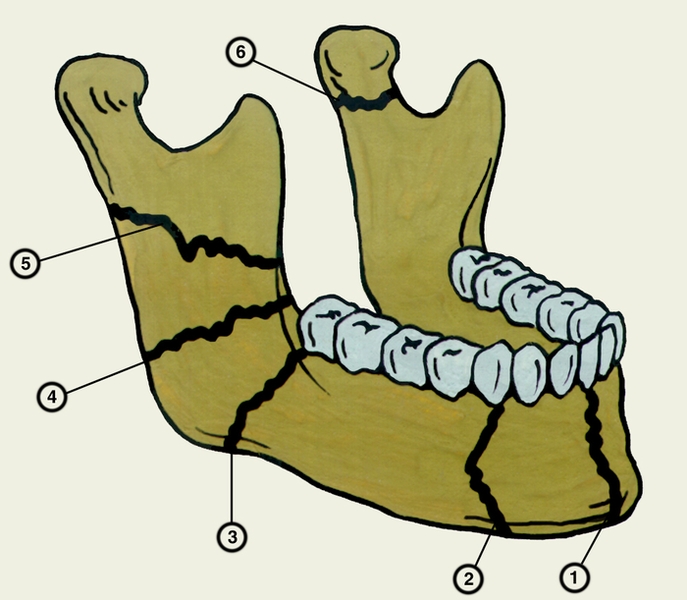
Рис. 3. Схематическое изображение локализации типичных переломов нижней челюсти: 1 — срединный перелом; 2 — подбородочный перелом; 3 — перелом впереди угла челюсти; 4 — перелом позади угла челюсти; 5 — перелом ветви челюсти; 6 — перелом шейки челюсти.
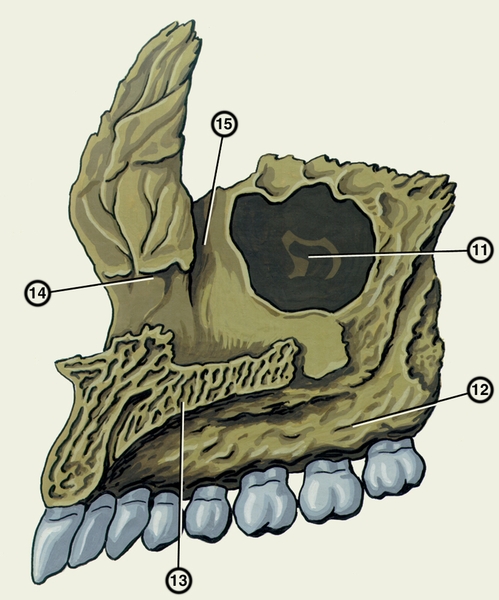 альвеолярный отросток; 13 — небный отросток; 14 — раковинный гребень; 15 — слезная борозда">
альвеолярный отросток; 13 — небный отросток; 14 — раковинный гребень; 15 — слезная борозда">Рис. 1б). Верхняя челюсть (вид изнутри): 11 — верхнечелюстная расщелина; 12 — альвеолярный отросток; 13 — небный отросток; 14 — раковинный гребень; 15 — слезная борозда.
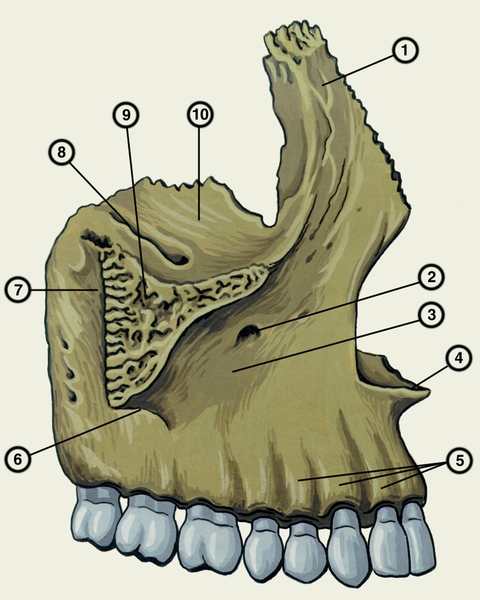 лобный отросток; 2 — подглазничное отверстие; 3 — клыковая ямка; 4 — передняя носовая ость; 5 — альвеолярные возвышения; 6 — скулоальвеолярный гребень; 7 — бугор верхней челюсти; 8 — подглазничная борозда; 9 — скуловой отросток; 10 — глазничная поверхность">
лобный отросток; 2 — подглазничное отверстие; 3 — клыковая ямка; 4 — передняя носовая ость; 5 — альвеолярные возвышения; 6 — скулоальвеолярный гребень; 7 — бугор верхней челюсти; 8 — подглазничная борозда; 9 — скуловой отросток; 10 — глазничная поверхность">Рис. 1а). Верхняя челюсть (вид снаружи): 1 — лобный отросток; 2 — подглазничное отверстие; 3 — клыковая ямка; 4 — передняя носовая ость; 5 — альвеолярные возвышения; 6 — скулоальвеолярный гребень; 7 — бугор верхней челюсти; 8 — подглазничная борозда; 9 — скуловой отросток; 10 — глазничная поверхность.
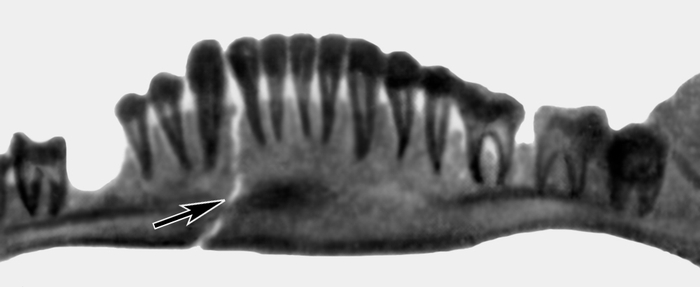 рентгенограмма нижней челюсти при ее переломе (линия перелома указана стрелкой)">
рентгенограмма нижней челюсти при ее переломе (линия перелома указана стрелкой)">Рис. 4. Панорамная рентгенограмма нижней челюсти при ее переломе (линия перелома указана стрелкой).
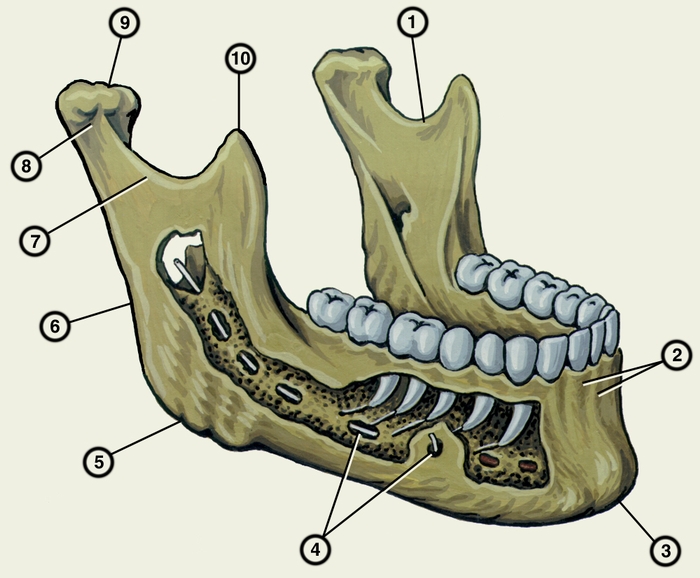 вырезка нижней челюсти; 2 — альвеолярные возвышения; 3 — подбородочный выступ; 4 — подбородочное отверстие и введенный через него в канал нижней челюсти зонд; 5 — угол нижней челюсти; 6 — ветвь нижней челюсти; 7 — мыщелковый отросток; 8 — шейка нижней челюсти; 9 — головка нижней челюсти; 10 — венечный отросток">
вырезка нижней челюсти; 2 — альвеолярные возвышения; 3 — подбородочный выступ; 4 — подбородочное отверстие и введенный через него в канал нижней челюсти зонд; 5 — угол нижней челюсти; 6 — ветвь нижней челюсти; 7 — мыщелковый отросток; 8 — шейка нижней челюсти; 9 — головка нижней челюсти; 10 — венечный отросток">Рис. 2а). Нижняя челюсть (вид снаружи, часть костной пластинки удалена): 1 — вырезка нижней челюсти; 2 — альвеолярные возвышения; 3 — подбородочный выступ; 4 — подбородочное отверстие и введенный через него в канал нижней челюсти зонд; 5 — угол нижней челюсти; 6 — ветвь нижней челюсти; 7 — мыщелковый отросток; 8 — шейка нижней челюсти; 9 — головка нижней челюсти; 10 — венечный отросток.
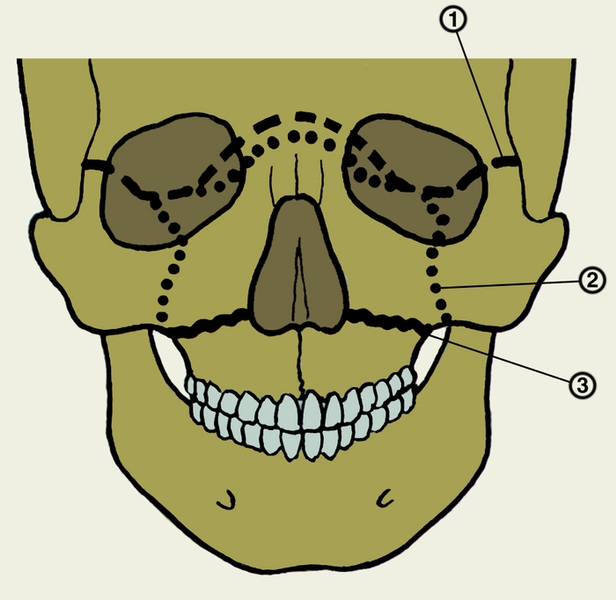
Рис. 6. Схематическое изображение локализации типичных переломов верхней челюсти: 1 — верхний перелом (указан пунктиром); 2 — средний перелом (указан точками); 3 — нижний перелом (указан сплошной линией).
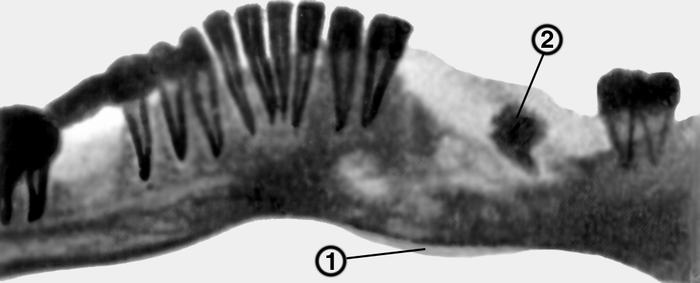 реакция по краю челюсти; 2 — секвестр в альвеолярной части челюсти">
реакция по краю челюсти; 2 — секвестр в альвеолярной части челюсти">Рис. 7. Панорамная рентгенограмма нижней челюсти при хроническом остеомиелите: 1 — периостальная реакция по краю челюсти; 2 — секвестр в альвеолярной части челюсти.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.